ノルアドレナリン枯渇時代を切り抜けるアイディア
世間ではCOVID-19を感染症法の5類に引き下げようという話題が出て,なんだがコロナ禍も終わりのような錯覚を受けるが,医療業界ではむしろ状況は深刻化している。
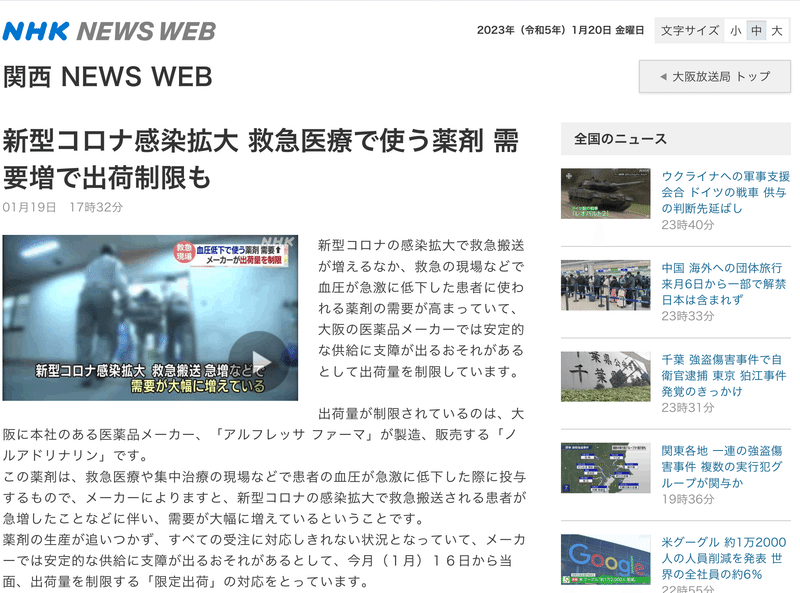
医療逼迫はさまざまな形で影響があり,救急集中治療分野では必須医薬品とも言えるノルアドレナリンの出荷制限の事態に陥っている。
ノルアドレナリンは代表的な昇圧薬の一つで,ショックを相手にするわれわれの業界ではなくてはならない医薬品だ。特に敗血症性ショック( Septic shock )では,輸液に反応しない場合の昇圧薬のファーストチョイスの薬品である。
Septic shock をノルアドレナリンなしで
さて,ノルアドレナリンが使えない場合に昇圧薬で何を選べば良いのだろうか。成書からヒントを得つつ考察してみよう。
昇圧薬には何があるのか
まず,現在のガイドラインでは概ね最初にノルアドレナリン,次にバソプレシン,それでもダメならアドレナリン,という順番になっている。ということで,バソプレシンとアドレナリンは選択肢に上がる。
また,昔はドパミンがよく使用されていた。これもひとつの選択肢にはなるだろう。現在ではノルアドレナリンとドパミンの比較研究により,ドパミンは有害不整脈が多く,死亡率でもドパミン投与群で高かったとの結果からファーストチョイスの座を追われた( Crit Care Med. 2012;40(3):725. )( J Intensive Care Med. 2012;27(3):172. )。
場面を替えて昇圧薬を考えてみると,手術ではよくネオシネジン®(フェニレフリン)を使う。これも使える可能性がある。
バソプレシン
バソプレシンは現在でも Septic shock の併用薬としての地位におり,かなり有望な薬剤だろう。
バソプレシンの薬剤特性について利点から考えてみると,まず心拍数に対して直接的な影響を持たない。これは頻脈の場面では有利になるだろう。一方で欠点を考えてみると,半減期が長いことがあげられる。これにより薬剤調整が難しくなる。また脳血管収縮( J Neurosurg. 2018 May 4:1-7. )や内蔵の動脈収縮( Anesthesiology. 2006;105(3):599. )の特徴もあり,それぞれ脆弱な症例には注意が必要である。
ドパミン
前述の通り,ドパミンはノルアドレナリンとの比較において有害不整脈や死亡率上昇から,薬剤選択としての地位を落とした経緯がある。
ドパミンは用量に応じてさまざまに効果を変化させる。少量では腎臓,脳,冠動脈床の受容体に働いて血管拡張を示し,中等量では β 作用により心拍数を増大させ,高用量では α 作用により血管収縮を生み出す。ここでの α 作用はノルアドレナリンのそれよりも弱く,少量以上での用量で β-1 受容体刺激により不整脈を誘発する。
今となってはかなり中途半端な印象の薬剤で,すでに頻脈のある状態では使用しづらいだろう。
アドレナリン
救命センターが地域の救急医療の「最後の砦」と言われるように,アドレナリンもショックにおいては「最後の砦」だ。
Septic shock においてもバソプレシンに続く第 3 の薬剤として名前が上がる。
アドレナリンは α 作用も β 作用も強力だ。低用量でこそ一部 α 作用による血管収縮が β作用による血管拡張と相殺されるが,用量をあげていくとその相殺もなくなり,心拍出量の増大とも相まって強力な昇圧効果を生む。
アドレナリンには強力な内蔵血管収縮作用がある。同等力価のノルアドレナリンやドパミンと比較してもその作用はより強いようだ( Crit Care Med. 2003;31(6):1659. )。
フェニレフリン
フェニレフリンは純粋な α アドレナリン作動性アゴニスト活性があり,それゆえに最小限の変時変力作用で血管収縮を得る。MAP は全身性の血管抵抗( SVR )の増大により増加する( Crit Care Med. 1991;19(11):1395. )。フェニレフリンの潜在的な欠点は 1 回拍出量を減じうること。それゆえに,不整脈によりノルアドレナリンが禁忌であったり他の治療法がうまくいかない患者に対して温存されている。
集中治療学会( SCCM )は次に示す場合を除いて Septic shock に対するフェニレフリンの使用を推奨していない( dose not recommend ):
ノルアドレナリン(第一選択として優先される)が重篤な不整脈と関連している場合,高心拍出量で低血圧が持続する場合
強心薬/血管収縮薬を併用または低用量バソプレシンを使っても目標の平均動脈血圧に達せず,フェニレフリンを救済療法で使用する場合( Rhodes 2017 )。
しかし今はノルアドレナリンが使えない状況だ。上記の推奨は知っていてもこの状況でフェニレフリンを除外する理由にはなりにくい。
ここに面白い報告がある。2017 年の JAMA に,(今回の本邦と同じような)米国でのノルアドレナリン不足の際の Septic shock についての研究報告がなされた( JAMA. 2017;317(14):1433. )。これは 2011 年 2 月の出来事で,米国の製薬 3 社でノルアドレナリンの生産が中断して薬剤不足に陥った。この現象は 2012 年の 2 月まで続いた。このノルアドレナリン不足が死亡率上昇に影響を与えたのではないか,との仮説のもと 26 病院 28,000 名近い患者のデータが調べられた。その結果,ノルアドレナリン不足期間に集中治療医により最もよく選ばれた代替薬はフェニレフリンであった。この期間の Septic shock の死亡率は 36% から 40% に上昇した。これが直接フェニレフリンの使用と関連しているかはわかっていない。
UpToDate の Septic shock の項目から
UpToDate の Septic shock の項目を紐解いてみると,昇圧薬は個々の患者の状況に合わせて選択すべきとの考えも示されている。
たとえば,患者に著しい頻脈がある場合には,完全に β 作用のない薬剤(たとえばバソプレシン)を選択するとか,逆に著しい徐脈があるならドパミンも妥当な選択肢になるだろうとのこと。
まとめ
ノルアドレナリンは優れた薬だ。ファーストチョイスは誰もが迷わず使える薬である一方,その優秀な薬が使えなくなった状況下では,われわれ医師が患者に合わせて「思考」する必要が出てきた。これは逆に言うと医師の腕の見せ所でもある。昇圧薬の選択に「決定的な間違い」は無い。よくよく患者の状態と相談しながら薬剤選択をしていきたい。
この記事が気に入ったらサポートをしてみませんか?
