
『何が変わるの? 働き方改革』 report!
こんにちは、HBDのかわむーです!
本日は、6月16日(日)に行われた『 何が変わるの? 働き方改革』の様子を簡単にレポートさせていただきたいと思います!
今回のHBDは、若手の医師や理学療法士に加え、ベテラン医師の参加もありました。幅広い世代で「働き方改革」について学び、討論することができました。会場の熱き様子を頑張ってお伝えしていきたいと思いますので、最後までどうぞよろしくお願いいたします!
1. 講師紹介
本日の講師は、医師で経営コンサルタントの 岩本修一先生 です。
岩本先生は、2008年に広島大学医学部を卒業後、福岡県や東京都の病院にて研修を修了。2014年に広島へ戻られ、医療職や医療系学生に対する教育に携わり、教育プログラムを開発。現在は、ハイズ株式会社の経営コンサルタントとして、病院経営やヘルスケアビジネスのコンサルティングをされています。
2019年6月24日には、岩本先生も執筆されている『医師の働き方改革大全(現場と経営の変革に効く「完全マニュアル」)』が日経ヘルスケアより発売開始となりました!

本日は 、「働き方改革」でぶっちゃけ何が変わるの?!という疑問に対し、働き方改革政策の背景や骨子、生産性向上の考え方を押さえて、 自分たちの今後のアクションについて仮の答えを出していけるよう、皆で楽しく学んでいきたいと思います!

レクチャー前のアイスブレイク
簡単な自己紹介と、最近あった嬉しかった事を一言ずつお話していきました。趣味の話や職場のスタッフに褒められた話、治療でうまくいった体験など、様々な喜びを全員で共有しました!
2. 働き方改革って、ぶっちゃけ何!?
では早速、本編に移りたいと思います!
まずは、今年の春に施行された「働き方改革」の背景から確認です。
「働き方改革」の背景には、過重労働や過労死、労働力不足、日本の低い生産性、国の財政と経済など様々な問題があります。
中でも、電通事件をキッカケに、過重労働や過労死の問題が世の中では注目されるようになりました。
しかし、下記の問題も非常に重要となります。
・労働力不足
・日本の低い生産性の問題
1人あたりのGDPは世界28位とかなり低い。
・国の財政と経済
財政:社会保障費の負担が多い。高齢者が多く、働き手が少ない。
経済:生産性が低いまま働いているから、付加価値が出せない。
医療と関わりがあるところで言えば、" 社会保障費 " の負担は深刻な問題といえます。人口減少や少子高齢化がすすみ、人生100年時代が到来すると言われている日本。 国の財政や経済に関する問題は、今後の日本における大きな社会課題の一つといえるでしょう。
お次は、そんな大きな課題を抱える医療界において、一体どのような「働き方改革」が行われていくのか、「医師の働き方改革」の背景について確認していきたいと思います。

「医師の働き方改革」の背景には、
・医師の過重労働・過労死の増加
・医療過誤訴訟の増加
・医師は管理職じゃなくて労働者
・医師不足・偏在
・他国との比較
・フリーアクセスと国民皆保険制度
など様々な論点があります。
中でも、国が解消しようとしている問題は、医師の過重労働・過労問題でしょう。
医療過誤の裏側にも、医師の過労が影響しているといわれています。たとえば、当直明けは飲酒後と同等の判断力・集中力の低下があることが報告されています。
また、他国との比較で、日本の医師の労働時間が長いことは指摘されています。(日本の医師は、通常勤務の過労に加え、当直と称する夜間・休日を挟む長時間連続勤務もあるため)
週労働時間が60時間を超える雇用者の割合(職種別の比較)が、最も多いのは医師(41.8%)です。つまり、長時間労働が最も多い仕事が医師なのです。(総務省・平成24年就業構造基本調査)
これまでは労使間で「36協定」を結べば時間外労働は実質、青天井で伸ばせたものを、2017年3月 政府が「働き方改革実行計画」を策定しました。これにより、労働者の時間外労働の上限を法律で定め、罰則による強制力を持たせて長時間労働を是正する方針となりました。
「働き方改革実行計画」での、時間外労働規制の内容は以下の通りです。
1. 原則、月45時間かつ年360時間を限度とし特例を除き違反には罰則を科す
2. 労使協定を結ぶ場合でも上回ることができない時間外労働時間は、
年720時間 (=月平均60時間) とする
3. 年720時間以内で一時的に事務量が増加する場合の時間外労働は、
・2ヵ月、3ヵ月、4ヵ月、5ヵ月、6ヵ月の平均でいずれにおいても
休日労働を含み、80時間以内
・単月では、休日労働を含んで100時間未満
・月45時間かつ年360時間を上回る特例の適用は6回を上限を満たすこと

医師の働き方改革の焦点は、病院勤務医となります。(開業医・管理職は含まれません)
そのうち、介入対象となるのは「 週80時間・年960時間を超える1割の人たち」です。
労働時間の上限規制の基本的な考え方として、医師も "労働者" であるため、労働時間規制の原則「時間外労働のない週40時間労働」は同じように適用される方針です。なお、診療やカルテ入力だけでなく、指示された勉強会などの自己研鑽も、「労働」とみなされます。
しかし問題は、「病院勤務医にすぐに同じ水準を求めると、地域医療への影響が大きくなる」ということです。そのため、 医師の働き方改革については5年の猶予を与えましょう ( 2024年4月から適用 ) という特別措置をとることになりました。2024年以降も地域医療の要請を考慮して段階的に導入していく方針です。
この「段階的導入」について詳しくみてみましょう。病院の規制水準はA、B、Cの3つに分類されます。

A. 「診療従事勤務医に2024年度以降適用される水準」
• 医療の特性・医師の特殊性を踏まえ、時間外労働の上限規制の適用が開始される2024年4月時点から勤務医に適用される上限水準
• 休日労働込みで年間の時間、月当たりの時間を設定
(★他の企業とほぼ同様に遵守する)
B. 「地域医療確保暫定特例水準」
• 必要な地域医療が適切に確保されるかの観点から設定
• (A)より高い別の水準 (休日労働込みの年間の時間、月当たりの時間を設定)を経過措置として設けて適用
(★地域中核病院は段階的に・10年にかけて計画・実行する)
C. 「集中的技能向上水準」
医療の質維持・向上のための診療経験を担保される観点から設定
• 一定の期間、集中的に技能向上のため診療を必要とする医師
• (A)より高い別の水準(休日労働込みの年間の時間、月当たりの時間を設定)を設けて適用
(★10年で計画・実行する)
B・C分類は条件付きです。そして、2035年にはB分類は解消され、A水準を満たさなければなりません。
これは “ 改革のイメージ ” です。
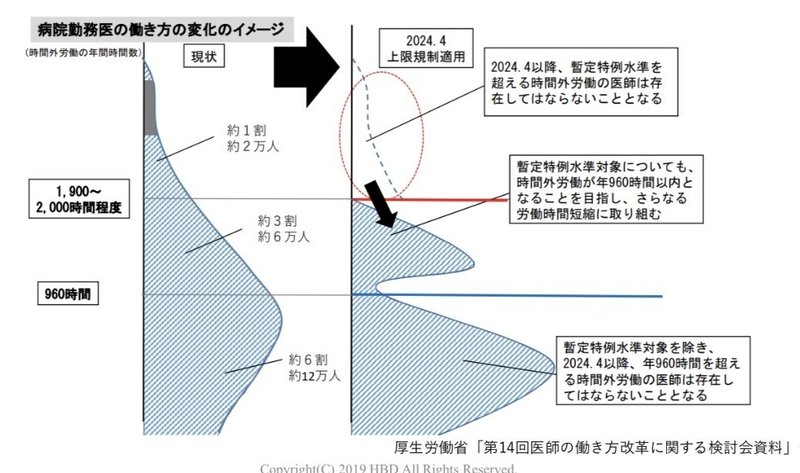
時間外労働の平均値を下げるのではなく、「長い人を無くす = 最大値を減らす」というのがポイントです。
また、他職種の視点で見ると、医師以外の職種の働き方改革制度はすでに開始されていますが、 医師の診療に直接的に関わる人(手術室、カテーテル室の看護師・臨床工学技士など)の調整は難しいと言われています。
また、5年後の2024年に先立って、他職種へのタスクシフティングも今後は進んでいくと考えられます。
今後、「医師の働き方改革」と称し、医師の過重労働を規制する動きが強くなっていく日本。
しかし、
人口減少や少子高齢化がすすみ、さらには人生100年時代が到来するといわれている中、 「医師の過重労働」の規制のみでは、国の課題は解決されません。
政府が社会保障の見直し・改善に取り組んでいる一方で、病院経営・現場としても「生産性の向上」に取り組むことや、社会保障費を抑えるためにできることを考え、取り組んでいくことが必要になってくると思われます。
社会保障費の問題を考える際に押さえておきたいこと。それは、日本の医療の特徴です。
日本の医療の特徴には、
1. 国民皆保険
2. フリーアクセス
3. 自由開業医制
などがあります。
これらの特徴により、日本はどこに住んでいても一定水準以上の医療を受けられるようになりました。しかし、日本の財政・経済の現状とこれからの未来を見据えると、これらの特徴についても今後は見直していかなければならないかもしれません。

3. 実際に “仕事” を減らすには
それでは! 働き方改革政策について一通り確認したところで、早速ディスカッションに移っていきたいと思います!
主に、「医師の働き方・過重労働」の問題について話し合っていきました。
会場から出た意見はこちらです。
・実際、無理だよね。マンパワーがないと厳しい!
・患者に不利益がないようにしないと
・でも、法律は変わる!無理=思考停止、
考えていくしかない!できないではダメだ!
・受け入れた患者は、誰が見る?
・医者がそもそも足りないのはなぜ?
→ 年間9000人の医師が輩出されているのに....
・医師誘発需要(ベッド数減らそう。そして医療費を減らそう。)
・医師の仕事の ①診療と ②それ以外 のタスクシフティングを考えよう。
①診療:救急処置、手術
②それ以外:事務業、自己研鑽、調べ物、地域連携(TEL)、
会議、カンファレンス、研究してない検体採取
<解決策・案>
・外来の落ち着いた人を地域に逆紹介する
・医療ネットワーク(地域包括ケアシステム)を積極的に取り入れる (島根や高知など危機感を持っているところは既にやっている)
・よく分からない会議を省く
など、多くの意見が出ました。
患者数のピークは2025年から数年と試算されています。その後のことを考えると、医療資源はむやみやたらに増やせません。
医師に関しては、数を増やしても欲しいところにいない(医師偏在)という問題があります。絶対数ではなく、偏在化が原因となっており、現在、政策で手を打とうと試みがなされています。
また、医師の仕事のタスクシフティングに関し、会場では診療以外の仕事に対する解決案が多く上がりました。
しかし、安易な " タスクシフティング" には注意が必要です。
実際に "仕事" を減らすには・・・
1:まず、やめてもいい仕事をやめる(業務の仕分け)
2:効率化を図る
3:タスクシフト
のように、まずは業務の仕分けを行い、本当に必要な仕事のみを残し、そして効率化を図ることが必要となります。
働き方改革!と言われてしょうがなく対応している病院では、本質的な改革になりにくいでしょう。たとえ法令遵守が目的だったとしても、「なんで働き方改革をやるのか」について、しっかりと考え、目的を持って対応していくことが必要となります。


4. 医療にも落とし込める!? 「生産性」とは
では続いて、「生産性」についてみていきたいと思います!
労働生産性は、

という定義式で表すことができます。
付加価値量とは、「アウトプット ー インプット」で求められます。

ここでは、複数の大手企業の生産性が向上した実例をもとに、生産性について楽しく学んでいきました。
医療に落とし込むとすると、“ 医療費を抑えながら、極めて少ないコストで、質の高い医療を提供する” となるでしょうか。
今後、現在企業で注目されている「労働生産性」を、医療界でもしっかりと考え、取り組んでいく事の重要性が感じられました。
5. 一人一人が未来を描く
最後は、参加者それぞれの各病院や施設に必要なこと、自分自身でできることをアクションシートに書き出していきました。

みなさん真剣に考えられています。
勉強会をするまでは「働き方改革」ってぶっちゃけ何なの?と思っていた方も、勉強会の終わる頃には「my アクションプラン」をしっかりと立てる事ができていました。
要らない業務を排除したり、効率化を図ったりする事で、新たな "時間" や "余白" ・ "ゆとり" が生まれます。今後はその時間を有効活用し、新たな事柄・ものが生みだされていけるといいですね。
5. 最後に
さて!どうでしたでしょうか、『何が変わるの? 働き方改革』!
「働き方改革政策」や「医師の働き方改革」の背景や骨子、生産性向上の考え方を学び、myアクションプランを描く事ができました。
次回は、令和元年 7月13日(土)に、BBQインストラクターの松木大輔氏をお迎えして、
『 ホンモノのBBQ 』 で、コミュニケーションやチームビルディングについて楽しく美味しく学んで行きたいと思います!

最後にみんなで記念撮影★
(タイムアウトのTポーズをしています 笑)

お疲れ様でした☆
以上、最後まで読んでいただきありがとうございました。
次回のHBDもどうぞよろしくお願いいたします!
かわむー
この記事が気に入ったらサポートをしてみませんか?
