
副腎不全の診断・治療
疑うことはよくありますが、実際に本物かもしれないと思う症例に出会ったとき、次の一手に困ります。本物の症例を続けて経験する機会があったのでまとめてみました。
虎の門病院 内分泌クリニカルプラクティス、Lancet Review 2021(PMID: 33484633 )、Lancet Review 2016(PMID: 27041067)、Endocrine Society Clinical Practice Guidelines 2016(PMID: 26760044、PMID: 27736313)より
【Take home message】
・スクリーニングは早朝 or 随時のコルチゾール(+ACTH)で行う
・コルチゾール <5で副腎不全、≧18で除外
・その間の値(5~18)の時は迅速ACTH負荷試験(≧18で除外、ただし続発性は除外できない)
・続発性副腎不全が疑われる場合は、CRH負荷試験含む三者負荷試験(+GHRP-2負荷試験)
・副腎不全の治療はコートリル 15-20mg/日程度の補充
※甲状腺機能低下の合併もある場合は必ず先にコートリル➔チラーヂンの順で
<総論、分類、疫学>
・副腎不全は、視床下部-下垂体-副腎系(HPA axis)のいずれかに障害を来し、糖質コルチコイド(コルチゾール)が絶対的・相対的に不足する病態で、様々な非特異的な症状を来す
・責任病変によって原発性(副腎性)、続発性(二次性:下垂体性、三次性:視床下部性)に分類される
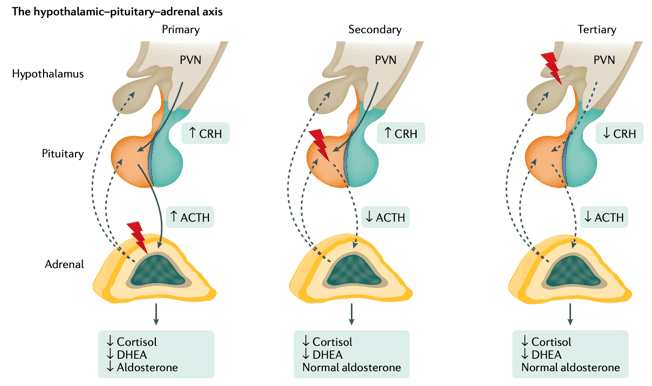
・三次性副腎不全(視床下部性)は、外因性のステロイドの使用によって引き起こされるよくある原因だが、非特異的な症状のため見逃されやすい
・PSL ≧5mg/日を3週間以上使用すると、ACTHの欠乏が生じるため、三次性副腎不全になる可能性がある
・二次性副腎不全(下垂体性)は稀であり、下垂体腺腫やその治療によって生じることが多い
・二次性副腎不全は、スペインとイギリスからの報告では14-28人/10万人
・一次性副腎不全(副腎性)はさらに稀
・日本では、2003-2007年の5年間で911人の発症(0.15人/10万人程度)
・原因の49%が特発性(自己免疫性)、27%が結核などの感染症、残りはその他
<臨床症状>
・倦怠感、易疲労感、食思不振、体重減少などの非特異的な症状
・不定愁訴のような消化器症状(悪心・嘔吐、腹痛、排便障害)、精神症状(無気力、不安、傾眠など)、関節痛など
・身体所見では、低血圧、微熱、性毛の脱落(女性のみ)
・検査では、相対的な好中球減少、リンパ球増加(N/L比の低下)、好酸球増加、貧血、低Na血症、高K血症、高Ca血症、低血糖を呈する
○原発性副腎不全に特有の症状
・自己免疫性原発性副腎不全の特徴的な症状は、皮膚や粘膜の色素沈着、特に日光に当たる部位や擦過部(肘など)、歯肉、手掌皮線、爪、手術痕など
・これはACTHが真皮のメラノコルチン受容体を刺激することによって生じる
・ミネラルコルチコイドも低下するため、続発性よりも電解質異常や低血圧が目立ちやすい
○二次性副腎不全に特有の症状
・鉱質コルチコイドの産生が損なわれず、副腎機能不全が部分的という点で、症状は原発性より軽度になる
・しかし、ACTH以外のホルモン欠乏が症状に影響し、主症状となることもある
・激しい頭痛(下垂体卒中)、視野障害(視神経圧迫)を伴うこともある
<副腎不全の診断>
①スクリーニング(ACTH、コルチゾールの基礎値)
・早朝 or 随時のACTH、コルチゾールを測定する
・早朝 or 随時コルチゾール ≧ 18 μg/dLであれば副腎不全は除外
・早朝 or 随時コルチゾール < 5 μg/dLであれば副腎不全と診断
・その間の値の場合は②に進む
・原発性の場合は、ACTHが正常〜高値となる
・続発性の場合は、ACTH低値〜正常値となる
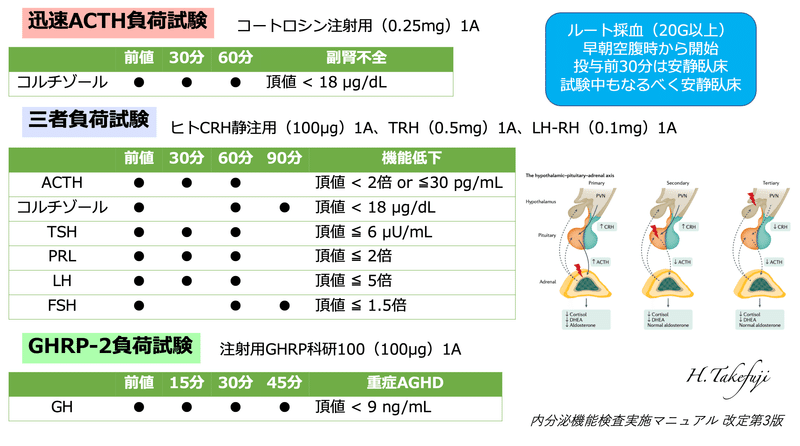
②迅速ACTH負荷試験
・コートロシン 250μgを静注する
・負荷後コルチゾール ≧ 18 μg/dLであれば原発性副腎不全は除外
※続発性副腎不全は除外できず、特にACTHが低値〜正常値の場合はCRH負荷試験、インスリン低血糖試験などを検討する
・18μg/dL未満であれば、副腎不全と診断し、原因疾患の評価、コルチゾールの補充を検討する
<続発性副腎不全が疑われる場合:下垂体機能の評価>
続発性副腎不全の評価(ACTH分泌能)と他の下垂体機能の評価(TSH分泌能、LH/FSH分泌能、GH分泌能)を行う
➔三者負荷試験(CRH、TRH、LH-RH同時負荷)+GHRP-2負荷試験を行う
※三者負荷試験とGHRP-2負荷試験は別日に行う
※続発性副腎不全(ACTH分泌不全)、続発性甲状腺機能低下症(TSH分泌不全)、続発性性腺機能低下症(LH/FSH分泌不全)、成人成長ホルモン(GH)分泌不全症(AGHD)が様々な程度、組み合わせで発症する
<副腎不全の原因疾患の診断>
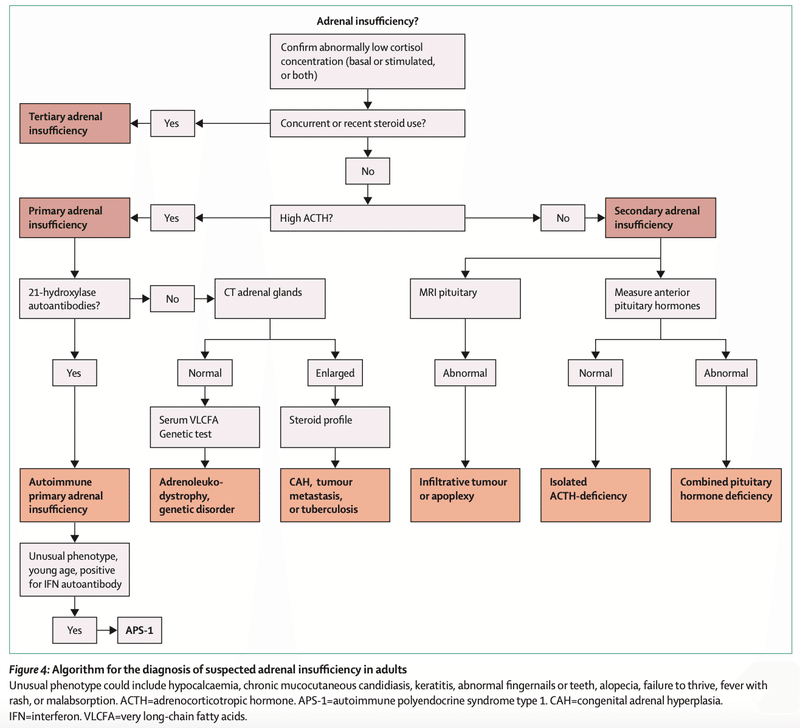
○原発性副腎不全
・CTで副腎の評価を行い、腫大があれば感染症、腫瘍、出血などを考慮する
・後天性原発性副腎不全と考えられた場合は、自己免疫性が多いため、抗21-ヒドロキシラーゼ抗体を提出することが推奨される
・20歳未満の患者では、常にAPS(自己免疫性多内分泌腺症候群)の可能性を考慮
・抗21-ヒドロキシラーゼ抗体が陰性の男性は、副腎白質ジストロフィーの可能性があるため血中VLCFA(超長鎖脂肪酸)を測定する
・小児であれば副腎皮質過形成(CAH)をまず考慮し、17-ヒドロキシプロゲステロンを測定
○続発性副腎不全
・ステロイド、オピオイドなどの薬剤性の可能性をまず評価
・腫瘍や浸潤性疾患を調べるために、下垂体MRIが必要
・ACTH単独欠損症は除外診断であり、すべての患者で下垂体MRIが必要
<治療>
○副腎皮質ホルモン補充
・ヒドロコルチゾン(コートリル)15-20mg/日を日内リズムに合わせて分割投与する(ex. 朝10mg、昼5mg、夕5mgや朝10mg、夕10mg)
・半減期が約90分と短いため分割投与が望ましい(実際は朝1回投与でも問題がないことも多い)
・患者の生活スタイルやQOLに合わせて使用量・タイミングを調整する
・ACTH、コルチゾール血中濃度は、補充療法の評価には使用できない
・一般的に、悪心、食思不振、体重減少、皮膚の色素沈着の増加は補充不足を示唆
・一方、体重増加、不眠症、皮膚感染症、耐糖能異常は、過剰補充を示唆
・過剰投与はQOLの低下、脂質異常症、心血管イベントの増加につながる可能性が指摘されており、予備能がある場合は少量の補充でよいこともある
・わずかな過剰投与でも長期間には肥満、2型糖尿病、骨粗鬆症なども合併症を引き起こすため、投与量を安全に減らせるかどうかを検討することも重要
○鉱質コルチコイド補充
・コートリルにはミネラルコルチコイド作用もあり、ある程度食事から塩分を摂取していればミネラルコルチコイドの補充は不要
・ふらつき、食塩渇望、低血圧、低Na血症、高K血症が続く場合には、酢酸フルドロコルチゾン(フロリネフ)を少量併用(0.05-0.1mg)(特に原発性副腎不全では必要になることがある)
・続発性副腎不全では、鉱質コルチコイド分泌は保たれており、補充は推奨されない
○原疾患の治療
・副腎不全の原因になっている疾患に対する個別の治療も必要があれば行う
<Sick dayの対応>
○患者指導
・Sick day(38℃以上の発熱、悪心・嘔吐、下痢など)には通常用量の2-3倍のコートリルを分割投与(3-4回に分ける)するように患者、家族に指導する
・激しい嘔吐や下痢のときには吸収されていない可能性があり、病院を受診し静注が必要なことを説明する
・スポーツ、海水浴、登山、肉体労働など体力を消耗する場合は、直前に一錠追加して内服するように指導
・患者や家族は忘れやすいため説明文章を渡しておく
○ステロイドカバー
・内服できない場合や手術を受ける場合などはストレスに応じたソル・コーテフの静注(最大200mg/日)が必要
○副腎不全カードの携帯
・副腎不全患者が交通事故などで意識がない場合、副腎皮質ホルモンの投与が遅れる事態が想定される
・副腎不全カードを常に携行する必要がある
・製薬会社が制作・配布しているカードも利用可能

<副腎クリーゼ>
・生命を脅かす緊急事態であり、早急な診断と治療が必要となる
・原因としては、腸炎・食中毒が最も多く、他に、その他の感染症、外科手術・歯科治療、外傷、心筋梗塞、アレルギー反応、糖尿病患者の重度の低血糖、重度の心理ストレス、副腎不全に対する教育不十分、アドヒアランス不良がある
・症状は、強い倦怠感、悪心・嘔吐、腹痛(特に腹膜刺激徴候を伴う)、頭痛、筋肉痛・筋痙攣、脱水、低血圧・ショックなどがある
・錯乱、意識障害、昏睡などの精神神経症状も見られる
・低Na血症、低血糖の頻度が高いが、他にも高K血症(原発性の場合)、Creの上昇、好酸球増多、正球性正色素性貧血が見られ、軽度の高Ca血症を伴うこともある
○治療
・副腎クリーゼに至った原因の評価・治療とステロイド補充を行う
・疑った場合は、ホルモンの結果を待たずにステロイド補充を開始
・水溶性ヒドロコルチゾン(ソル・コーテフ)100mgを点滴静注
・その後6時間毎に50mg点滴静注もしくは200mgを24時間かけて持続静注
・全身状態の改善とともに漸減する
・脱水、低Na血症に対しては5%ブドウ糖を加えた生食を最初の1時間に500-1000mL投与、その後は臨床症状に応じて24時間かけて2-3L投与する
・ショックに対しては昇圧剤も併用する
※ヒドロコルチゾンの自己注射
・2020年4月から副腎クリーゼの救急処置としてヒドロコルチゾンの在宅自己注射が保険適応となった
・簡易注射キット製剤はなく、患者および家族に対してあらかじめ調製方法(ソル・コーテフ 100mgを2mLの注射用水に溶解)と筋注の手技について指導が必要
<下垂体機能低下症の他のホルモン補充療法>
○補充の順序
・欠乏がある場合、副腎皮質ホルモンや甲状腺ホルモンの補充は必須
・汎下垂体機能低下症では甲状腺ホルモンのみの補充により副腎不全が助長されるため、必ず副腎皮質ホルモンの補充を先行させる
・男性ホルモンの補充と補充方法(hCG製剤またはテストステロン製剤)は年齢、リスク(前立腺疾患)、目的(挙児希望、惰性機能、スタミナ回復、骨密度改善など)に応じて考慮
・AGHDにおけるGH補充療法は他のホルモン補充後に考慮
・PRLの補充の必要はない
続発性甲状腺機能低下症の補充療法
・必ず副腎皮質ホルモンの補充を先行させる
・続発性甲状腺機能低下症の場合は、TSHは治療の指標にならない
・fT4の基準値の中央値〜中央値をやや上回る程度(fT4 1.1 - 1.4 ng/dL程度)を目標にレボチロキシン(チラーヂン)を補充
・TSHは抑制され基準値以下となることが少なくないが問題はない
・機能低下症の長い症例では、25μgの少量から補充を開始し25μgずつ漸増する
・必要となるレボチロキシンは平均 1.6μg/kg/日(高齢者はやや少ない)
続発性性腺機能低下症の補充療法
アンドロゲン補充療法(ART)
・男性機能の低下のほか、倦怠感、易疲労感、筋力低下、体脂肪の増加、うつ病、眠気、ほてり、貧血、骨粗鬆症なども男性ホルモン低下の症状
・これらの症状があり、テストステロン(T)値が低下している患者ではARTを検討する
重症AGHDの補充療法
・GH補充療法の目的は、GH分泌不全に起因すると考えられる易疲労感、スタミナ低下、集中力低下などの自覚症状を含むQOLを改善し、体脂肪量の増加、除脂肪体重の減少などの体組成異常および血中脂質高値などの代謝障害を改善すること
・GH補充療法の適応は、重症AGHDの診断基準を満たす患者
<副腎不全の原因疾患一覧>
原発性(一次性)
○自己免疫性
孤発性、APS Ⅰ型(+副甲状腺機能低下症、慢性皮膚カンジダ症)、APS Ⅱ型(+自己免疫性甲状腺疾患、1型糖尿病)
○感染症
敗血症性ショック、髄膜炎菌敗血症(Waterhouse-Friderichsen症候群)、結核、真菌(カンジダ、ヒストプラズマ、クリプトコッカス、コクシジオイデス、ブラストミセス)、CMV、HIV、梅毒
○浸潤性疾患
癌の転移(肺癌、乳癌、大腸癌、メラノーマ、リンパ腫)、原発性副腎リンパ腫、アミロイドーシス、サルコイドーシス、ヘモクロマトーシス
○薬剤性
ケトコナゾール、リファンピシン、フェニトイン、フェノバルビタール、アロマターゼ阻害薬、ニボルマブ、ペンブロリズマブ、CTLA-4阻害薬、メチラポン、ミトタン
○出血(敗血症、抗凝固療法、抗リン脂質抗体症候群)
○外傷
○手術(難治性クッシング症候群、両側褐色細胞腫の治療など)
○遺伝性疾患
副腎皮質過形成(小児で最多)、先天性副腎形成不全、ACTH不感症症候群、ミトコンドリア病、副腎白質ジストロフィー、ウォルマン病
二次性(下垂体性)
○腫瘍
下垂体腺腫(特に1cm以上)、頭蓋咽頭腫、神経膠腫、髄膜腫、上衣腫、胚細胞腫瘍、鞍内・鞍上の転移、癌
○浸潤性疾患:リンパ球性下垂体炎、IgG4関連下垂体炎、GPA、サルコイドーシス、結核、Langerhans組織球症、ヘモクロマトーシス
○下垂体卒中(Sheehan症候群、下垂体腺腫の梗塞)、SAH
○empty sella
○ACTH単独欠損症
○外傷
○下垂体手術・放射線治療
○薬剤性:PD-1阻害薬、イピリムマブ
○遺伝性疾患
三次性(視床下部性)
○ステロイド長期使用
○オピオイド
○炎症性疾患:脳膿瘍、髄膜炎、脳炎
○腫瘍
○浸潤性疾患
○外傷
○手術・放射線治療
○遺伝性疾患
<コメント>
・内分泌疾患は負荷試験が絡む疾患だと一段と難しくなります
・治療ができる病気なので一例でも多く診断したいですね
この記事が気に入ったらサポートをしてみませんか?
