
2-2 薬物動態学の指標
<あらかじめご理解ください>
詳細な部分は省いて、薬の効果と結びつけてイメージとして捉えることを主眼にして、資料を作成しています。
薬物血中濃度解析
薬を経口投与した場合、体内に吸収され、全身循環血液中に薬物が移行するに伴い、薬物血中濃度も上昇していきます。それと同時に、体外へと排出されていきます。 吸収が終了すると、排出されていく一方なので、それに伴い薬物血中濃度も減少していきます。 この薬物血中濃度を解析すると、その薬物の効き目の現れ方の特徴が見えてきます。
この特徴を、いくつかの指標、パラメーターで表します。

<左側のグラフの特徴>
薬物が急速に吸収されて、薬物血中濃度も急上昇しています。また、体外にも迅速に排出されていおり、血中濃度も速やかに減少しています。
この薬物の血中濃度推移の特徴から、
早く効いて、効き目も早くなくなる薬だ、と捉えることができます。
<右側のグラフの特徴>
薬物血中濃度は緩やかに上昇しています。これは、ゆっくり吸収されているようです。
また、体外への排出も緩やかに、少しずつ排泄されています。
この薬物血中濃度推移の特徴からは、
ゆっくり効き始めて、効き目が長く続く薬だ、と捉えることができます。

血中濃度解析の指標
血中濃度推移を解析する時の指標(パラメータ)には、いくつかあります。
最高血中濃度(Cmax)
最高血中濃度(maximun drug concentration, Cmax)
これは、薬物投与後の最大血中濃度を示す値です。 Cmax の値が大きいと、大量の薬物が、血中に移行した、と見ることができます。
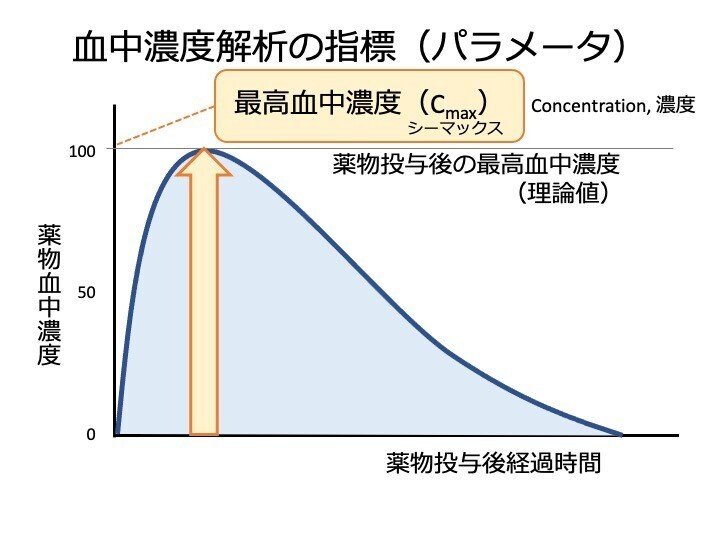
血中濃度-時間曲線下面積(AUC)
血中濃度-時間曲線下面積(area under the curve, AUC)
AUC とは、曲線下面積のことで、体内に取り込まれた、薬物の量を示します。
AUC の値が大きいと、大量の薬物が、血中に移行した、と見ることができます。
Cmax や AUC は、薬理効果、つまり、薬の効き目を示す指標のひとつです。
目的の治療濃度域に到達すれば、薬の効果も発揮されるだろう、という考え方です。
同時に、副作用の指標でもあります。用量依存的な副作用の場合(血中濃度が高くなると、副作用の可能性も高くなる)、ピークが高すぎないことも大切です。


次に、時間に関するパラメータです。
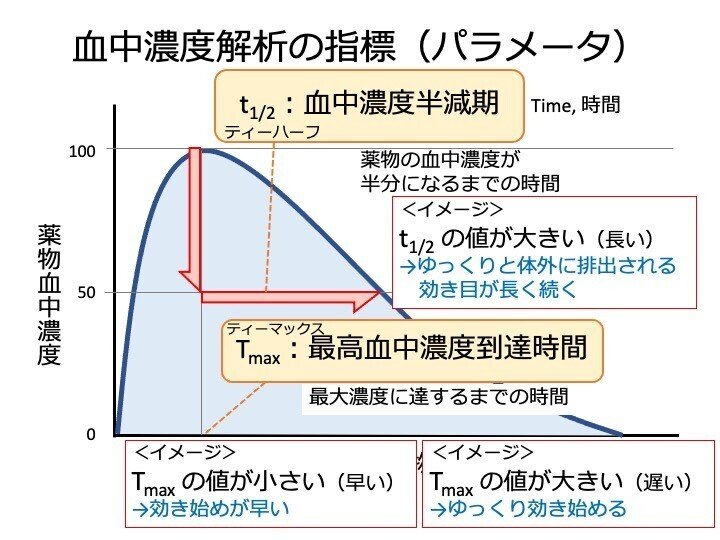
血中濃度半減期(t1/2)
薬物の血中濃度が半分になるまでに要する時間のことです。
t1/2 の値が大きい(つまり、時間が長くかかる)ということは、ゆっくりと体外に排出されていることであり、その分、効き目は長く続くと考えることができます。
最高血中濃度到達時間(Tmax)
最高血中濃度に到達するまでの時間を Tmax といいます。
Tmax の値が小さいということは、早く最高血中濃度に到達する、つまり、薬の効きはじめが早い、
Tmax の値が大きいということは、最高血中濃度に到達するまでには時間がかかる、つまり、薬が効き始めるまでに時間がかかる、ゆっくり効き始める薬である、と捉えることができます。
ここまでは、1回投与した後の血中濃度推移を見てきましたが、実際には、薬は何度も服用します。 反復投与した場合の血中濃度推移をみていきましょう。
薬を投与して、それが完全に無くなる前に次の投与が行われます。これを繰り返すうちに、徐々に、薬物が体内に蓄積されていきます。 やがて、血中に入ってくる量と、出ていく量が釣り合った、安定した状態に到達します。これを、定常状態といいます。いわゆる、薬の効き目が安定してきた状態と捉えられています。 半減期の4~5倍の時間で、定常状態に到達すると言われいます。

ここで、薬の血中濃度と、薬の効果について、みておきましょう。
薬は、飲めば飲むほど良い、というものではありません。
薬として効果を発揮することができる、治療域があります。血中濃度が、この中に保たれていると、効果を発揮することができます。
それより少ないと、無効であり、薬としての効果を発揮することはできません。
過量に摂取すると、有毒な作用をもたらしてしまいます。さらに取り過ぎると、致死量に達してしまいます。
このように薬として効果を発揮するためには、ちょうど良い量が存在しており、治療域を維持するために、用量や投与間隔が工夫されています。

薬物血中濃度モニタリング(TDM)
・治療域が狭い薬
・投与量と血中濃度推移の関係が、個人差が大きい場合
・薬物相互作用など、変動要因がある場合
血中濃度を確認して、適切な投与計画を立てたい、ということがあります。
ただし、血中濃度が、目的の濃度域に達しているかを確認したくても、
頻回に採血すると、患者様の負担は非常に大きく、現実的ではありません。
そこで、1回の採血ポイントから血中濃度を測定し、
さらに、投与量や投与間隔、患者背景などの情報をもとに、
血中濃度推移を理論的に推定し、投与計画をたてる、ということが行われます。
これを、薬物血中濃度モニタリング(TDM)と言います。

TDM を行うために、看護師は採血依頼を受けると思います。
1回の採血で推定するために、いつ採血するかが大切です。
原則として、定常状態に達した時に、トラフ値のときに採血して、血中濃度を測定することが大切です。
定常状態というのは、先ほどありましたが、薬物血中濃度が安定したところです。用量変更などのあと、血中濃度が安定した時に、採血することが望ましいとされています。
トラフ、とは、「谷」とか「溝」という意味です。
(「南海トラフ」とかのトラフです。そちらは、「海溝」ですね)
つまり、次の投与をする前の、一番、血中濃度が低い時に採血をします。
なぜかというと、ピーク値は、非常にばらつきやすいとされています。
1点のポイントから血中濃度推移を推定するためには、トラフ値の血中濃度を使うと、予測精度が高いとされています。
ただし、臓器移植後の免疫抑制剤の管理や、重症感染症の時の抗菌薬の管理の場合など、定常状態まで待たない場合もあります。迅速に血中濃度から投与設計を行うため、このような場合には、トラフ値と、ピーク値(投与後2時間)の2点の採血などが行われます。

時間依存性・濃度依存性
“ちょうどいい”用量・投与間隔の決め方の元となる考え方に、
その薬物が、「時間依存性」なのか、「濃度依存性」なのか、という考え方があります。
◯時間依存性の薬物…一定量以上の薬物濃度を、長時間維持した方が良い
一定量以上の濃度を維持することで、効果を発揮するので、
一定量を、1日に複数回数投与する。
◯濃度依存性の薬物…ピークの薬物血中濃度を高くした方が良い
一旦高い濃度に持っていくと、効果が持続するので、
少ない回数(または、ワンショット)で投与する。
薬物動態(PK)と薬の効き方(PD)を考慮して、投与計画を立てる、という考え方で、PK/PD と言います。抗菌薬や抗悪性腫瘍薬(化学療法薬)で出てくる考え方です。
薬物動態解析の考え方
血中濃度推移を解析するための理論の入り口だけ
解析するときには、コンパートメントモデルを使用します。
体を一つの部屋(コンパートメント)ととらえる考え方です。
注射した薬は、水槽内に瞬時に溶けて拡散し、少しずつ水槽外へと排出されているイメージです。

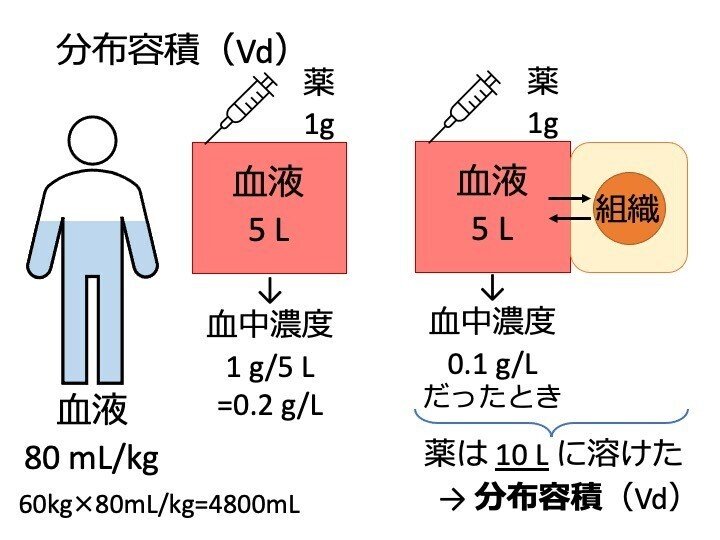
分布容積(Vd)
これは、薬物の分布を示す指標です。
ヒトの体は60%が水分といわれますが、血液は体重 1kg あたり、80 mL と言われます。
体重 60kg の人の場合、4800mL。計算しやすく、5Lの場合を考えましょう。
ある薬を 1g 静脈内注射した場合、5 L 中に 1 g が溶けるので、濃度は、0.2 g/L になるのではないかと、思われます。しかし、血中濃度を測ると、0.1 g/L でした。
なぜなら、薬は血液中だけでなく、組織にも移行するからです。
この時、薬 1 g を投与して、 0.1 g/L になったということは、薬は、理論上は、10 L の中に溶けたといえます。
この理論上の 10 L を、分布容積と言います。
分布容積が、5 L だった場合、薬は、血液中から外には出ていない、ととれますし、
分布容積が、50 L のように非常に大きい場合、薬は、大半が組織中に移行した、ととれます。
このように分布容積は、薬の分布の特長を示しています。
分布容積が、血液とほぼ等しい薬は、血液中で、ほとんどがアルブミンと結合しているため、血管内に留まっている、という性質だといえます。
分布容積が大きい薬は、組織への移行性が高く、組織に留まるという、蓄積性が高い性質であるといえます。分布容積が大きい薬の場合、ひとたび副作用が起こると、蓄積性が高いため、体内から除去するのも困難です。
溶質を溶媒に溶かしたときの濃度は、
濃度 [g/L]=溶質の重量 [g] ÷溶液の体積 [L]
で求められます。
薬物血中濃度で考えると、
薬物血中濃度 [mg/L] =体内の薬物量 (X) [mg] ÷ 分布容積 (Vd) [L]
となります。

有効血中濃度域が狭い薬など、血中濃度を測定し、薬物投与設計を行います。これを、TDM といいます。
血中濃度と薬物速度論に基づいた理論から、解析します。
記事内のイラスト [PDF]
※メンバーマガジンに、PPT のダウンロード先を掲載しています
応援やご意見がモチベーションになります。サポートを、勉強資金にして、さらなる情報発信に努めます。
