
股関節OAを診る上で必要な知識①疫学、骨盤大腿リズム(pelvifemoral rhythm)、FAI
有病率
我が国における変形性股関節症(股関節症)の有病率に関する疫学調査は少ない。代表的な疫学調査は3つであるが、そのうち1つは住民健診の単純X線像による疫学調査であり、残りの2つは静脈性腎盂造影X線像による調査である。これらの研究では、用いられた診断基準の違いにより研究結果の有病率に下がる。
60~70歳代の198例(男性99、女性99)の両股関節正面X線像を用いて疫学調査がなされた。日本整形外科学会股関節症判定基準のX線評価の0(末期股関節症)と1(進行期股関節症)を股関節症ありとした場合の有病率は、全体で3.5%(男性1.0、女性6.1)であり、Croft modification of Kellgren and Lawrence(K/L)grade(Croftグレード)のグレード3以上を股関節症ありとした場合は、全体で1.0(男性0、女性2.0)であった。
Kellgren-Lawrence分類(以下、K/L分類:表1)
変形性関節症の病期分類として古くから用いられており、代表的なX線撮影像による分類として古くから用いられており、代表的なX線撮影像による分類である。レントゲン画像上の個々の特徴(骨棘、軟骨下骨硬化、軟骨化嚢胞、関節裂隙狭小化、顆状突起の平板化)に関する信頼性よりも、高いことが知られている。
K/L分類の修正案としてCroftのK/L分類というものもあるが、検査間の信頼性はやや低いといわれている。
他の評価指標と比べても、K/L分類は予後予測要因として有効であると報告されている。
表1 Kellgren-Lawrence分類

1992~1993年に静脈性腎盂造影を行った20~79歳の782例(男性414、女性368)の調査では、K/L グレード3以上の股関節症は全体で2.4%(男性1.4、女性3.5)であり、女性で高かった。
1990~1994年に静脈性腎盂造影を行った14~97歳までの1,601例(男性931、女性670)の調査では、日本整形外科学会股関節症判定基準のX線評価の3(前股関節症)以上を股関節症ありとした場合の有病率は、全体で4.3%(男性2.0、女性7.5)であった。
一次性変形性股関節症の頻度
一次性の変形性股関節症(股関節症)の頻度は、研究により用いられた一次性股関節症の診断基準が異なり、研究結果にも差がある。1961年から股関節症で受診した外来患者2,000例について調査した報告では、一次性股関節症の頻度は全体の0.65%と少ないが、1992~1994年の股関節症患者700例について検討したほかの報告では21%であり、大きな差がみられる。その他の報告では、1970年代では1%台であったが、1990年代では4.3%、2000年代の報告では6.5%となっている。2010年に発表された国内15施設の股関節症初診患者485例に関する他施設研究では、一次性股関節症は9%であった。
ただし前述のごとく、使用されている一次性股関節症の診断基準が異なるため、今後の研究では診断基準の統一が望まれる。
1961年より病因を受診した2,000例の股関節症患者の検討で、一次性股関節症の診断基準を①原因となる疾患の既往がない。②骨頭変形がない。③CE角が19°以上、④Sharp角が45°以下、⑤acetabular roof obliquity(ARO)が15°以下、とした場合の一次性股関節症の頻度は、全股関節症患者2,000例のうち13例(0.65%)であった。

寛骨臼形成不全症の判定に用いられる指標
a:骨頭中心を通る推薦と骨頭中心と寛骨臼蓋縁を結んだ線とのなす角
b:寛骨臼外縁と涙痕先端を結ぶ線と両側涙痕先端を結ぶ線とのなす角
c:骨頭横径に対する骨頭内側端から寛骨臼外側縁までの距離の比率(%)
d:寛骨臼荷重面骨硬化像の外側縁と内側縁を結ぶおよび寛骨臼荷重面骨硬化 像の内側縁を通り両側涙痕先端を結ぶ線と平行な線とのなす角
1992年11月~1994年1月に受診した700例の股関節症患者の検討で、一次性股関節症の診断基準を①寛骨臼形成不全がほとんどない。②外反股がない。③片側例では骨間幅に左右差がない。④術中所見で前捻角増強がない。⑤疼痛発症年齢が高く、末期股関節症に移行するまでの期間が短い。⑥全例一人の検者が診断、とした場合の頻度は、観察可能であった392関節のうち82関節(21%)であった。
1990~1992年と2001~2002年に全股関節全置換術(THA)を施行したそれぞれ100例の検討で、一次性股関節症の診断基準を①術前X線像で病因が明らかでない、②術前MRI、関節鏡および手術所見でも病因が明らかでない。③Sharp角が42°未満、④CE角が20°以上、とした場合の頻度は、1990~1992年では1.0%であったが、2001~2002年では6.5%であった。特に65歳以上の患者では、1990~1992年で4.0%、2001~2002年では16.9%と多かった。
1972~1976年にわが国で股関節手術を施行した200例の日本人股関節症患者と、同時期に米国で手術を施行した199例の白人股関節症患者について比較した研究では、日本人の一次性股関節症の頻度は1.3%で、白人は73.3%であった。
1990~1994年に静脈性腎盂造影を行った14~97歳の1,601例の調査で、X線学の診断基準は、X線おとび既往歴から解剖学的異常および原疾患がなく発症した症例とした。
1978~1999年に受診した股関節症患者5,618例において、一次性股関節症は全体の1.5%であった。一次性股関節症の診断基準に関しては記載なし。
1984~1988年に米国サンフランシスコの17施設において人工股関節全置換術が施行された1,767例の検討では、一次性股関節症の頻度は日本人8例中1例(12.5%)であった。
2010年に発表された国内15施設の股関節症初診患者485例に関する他施設研究では、一次性股関節症は9%であった。
発症年齢
変形股関節症(股関節症)の発症年齢に関する研究に少ない。対象となった患者のうち、発育性股関節形成不全(脱臼)の既往のある症例が多く含まれる研究では疼痛発症年齢は平均37歳と低いが、そのほかの2つの研究では股関節痛の初発年齢は平均50歳であった。2010年に発表された国内15施設の股関節症初診患者485例に関する他施設研究では、初診時年齢は50歳代が最も多く、次いで60歳代であった。
1978~1999年に受診した股関節症患者5,618例において、股関節痛をはじめて自覚した年齢は平均で37歳であり、そのうち発育性股関節形成不全(脱臼)の既往の在ったものは平均30歳で、なかったものは平均43歳であった。
1992~1994年に受診した股関節症700例では、股関節痛の初発年齢は平均50歳であり、(亜)脱臼性股関節症で平均48歳、一次性股関節症で平均59歳であった。
1990~1994年に静脈性腎盂造影を行った1,601例で、X線学的股関節症69例のうち股関節痛を認めた症例は18例で、平均年齢は50歳であった。
2010年に発表された国内15施設の股関節症初診患者485例に関する多施設研究では、初診時年齢は50歳代が最も多く、次いで60歳代であった。
諸外国との比較
欧米の変形性股関節症(股関節症)の有病率に関する疫学研究では、股関節症の診断基準としてKellgren and Lawrence(K/L)グレード、Croft modification of K/L grade(Croftグレード)、最小関節裂隙幅(minimal joint space:MJS)が多く用いられ、使用された診断基準により有病率は異なる。

関節裂隙幅
前額面X線撮影像を基準とした比較的古い判定基準で、関節裂隙幅の最小部位が2~2.5㎜以下のものを股関節症と判断する方法である。この方法は多分に主観的であるが、コンピュータを用いて精密に測定した場合と比較しても、遜色ない方法であると報告されている。
そのうち、わが国と海外の有病率を同一の診断基準を用いて比較した疫学研究は2つである。1つはCroftグレードを用いて英国との比較を行った研究で、わが国の有病率が1.0%に対し、英国では10.1%であった。K/Lグレードを用いてわが国とフランスを比較したもう1つの疫学研究では、わが国で2.4%、フランスで4.7%であった。中国の大規模疫学研究では中国人の有病率は1.0%で、韓国の研究では1.2~2.1%であり、日本人と同程度であった。
60~70歳代の日本人198例(男性99、女性99)と英国人1,498例(男性1,303、女性195)を比較した疫学研究では、Croftグレード3以上の股関節症は、日本人で1.0%(男性0、女性2.0)、英国人で10.1%(男性11.0、女性4.8)で、英国人の方が多かった。
1992~1993年に静脈性腎盂造影を行った20~79歳の日本人782例(男性414、女性368)とフランス人401例(男性283、女性118)を比較した調査では、K/Lグレード3以上の股関節症は日本人で2.4%(男性1.4、女性3.5)、フランス人4.7%(男性5.7、女性2.5)であり、フランス人で多かった。
1982~1987年に静脈性尿路造影を施行された60~75歳の英国人男性1,315例の調査では、Croftグレード3以上の股関節症は11.0%、グレード4以上は2.6%であった。
ロッテルダムで施行された55歳以上の3,585例(男性1,499、女性2,086)の調査では、K/Lグレード2以上の股関節症は7.0%、Croftグレード3以上は33.9%、MJSが2.5㎜以下のものは7.5%であった。
Copenhagen City Heart Studyより抽出された22~93歳の3,807例(男性1,448、女性2,359)の調査では、Croftグレード3以上は男性で6.3%、女性では3.3%、K/Lグレード2以上は男性で6.2%、女性では3.7、MJSが2㎜以下は男性で5.6%、女性で5.9であった。
北京の3地区から無作為に抽出した60歳以上の1,492例(男性614、女性878)の調査では、60~89歳の中国人におけるX線学的股関節症は1.0%(男性1.1、女性0.9)で、欧米に比べ少なかった。
静脈性尿路造影を受けた60~75歳のナイジェリア人男性63例と英国人を比較した調査では、Croftグレード3以上の股関節症は、ナイジェリア人で4.8%であった。
27~97歳のトルコ人682例(男性477、女性205)の腹部単純X線像および静脈性腎盂造影X線像を調査した研究では、K/Lグレード2以上は8.8%であり、アジア人より高いが、一部のヨーロッパ人より低かった。X線像で両側の股関節が観察できた566例では、K/Lグレード2以上は11.7%(男性12.7、女性9.7)であった。
1986~1988年に米国の4都市で施行されたStudy of Osteoporotic Fractures(SOF)で、65~89歳の女性7,998例のX線像診断による股関節症の有病率は5.5%であった。
1971~1975に米国で施行されたNHANES-Ⅰ(a US National Center for Health Statistics survey)での60~74歳の314例(男性156、女性158)のX線学的股関節症の有病率は4.1%(男性4.5、女性3.8)であった。
スウェーデンのGotland(島)とMalrno市の有病率を比較した調査では、Gotlandでは3,726例のうち4.5%(男性5.0、女性4.2)であったのに対し、Malrno市では3,527例のうち2.3%(男性2.4、女性2.3)で、都市部で有病率は低かった。
韓国で静脈性腎盂造影が施行された70歳以上の580例で、K/Lグレード2以上もしくはMJSが1.5㎜以下の股関節症は1.2%(男性1.7、女性0.7)であった。
韓国のSeongnam市に住む65歳以上から無作為に抽出された1,118例のうち研究参加に同意した696人で、MJSが2㎜以下の股関節症は2.1であった。
股jt屈曲運動における股jt・骨盤・脊柱の協調・分散とその異常~骨盤大腿リズム
実際の股jt運動(他動・自動ともに)には骨盤傾斜が伴う。例えば、股jt屈曲運動に伴う大腿骨の挙上(屈曲)と骨盤後傾との関係性を、骨盤大腿リズム(pelvifemoral rhythm)と呼ぶ。運動の初期から最終域まで常に骨盤の後傾が伴うものの、骨盤後傾の割合やその変化については、報告によりバリエーションがある。
片側の自動股jt屈曲運動の場合、大腿骨の挙上角度における骨盤後傾の割合は約8~28%とされており、その割合は可動域を通じてほぼ一定か、もしくは股jt屈曲角度の増加に伴って骨盤後傾の割合が二次関数的に増加するパターンを示す。

この股jtと協調する骨盤の動きによって、股jtでのインピンジメントが回避され、運動範囲を拡大することが可能になる。両側の自動股jt屈曲運動の場合には、やはりほぼ一定のリズムを認めるものの、骨盤後傾の割合は約32%と片側での運動時よりも増大する。一方、他動運動の場合、片側の運動では、大腿骨の挙上(屈曲)角度における骨盤後傾の割合は約8~28%で、自動運動と同様に可動域を通じてリズムはほぼ一定とする報告と、骨盤後傾の割合が二字曲線的に増加するとの報告がある。両側での他動運動時には、自動運動時と同時に、骨盤後傾の割合は約16~31%と片側の運動時より増加する傾向にある。また、他動・自動共に屈曲運動の初期(大腿骨挙上0~10°程度)ではわずかに骨盤前傾がみられる。
概して、大腿骨の挙上に対して骨盤後傾は、ほぼ一定のリズムで増加するかないしは、徐々にその割合が増加し、自動運動と他動運動ではほぼ類似したパターンを示すようである。運動全体としては、股jt屈曲は骨盤後傾(腰椎屈曲)の約2.6~11.5倍も可動していることになる。他動運動でも自動運動でも類似した骨盤大腿リズムを呈するということは、能動的な制御、そしてそれに伴う股jt屈筋や大腿筋群の能動的な張力発揮による影響は小さいといえる。背臥位で骨盤が後傾することは、脊柱(特に腰椎)が屈曲することを意味するため、主に腰椎と股jtの関節周囲軟部組織の緊張(スティフネス)の相対性により、リズムが規定されると考えられる。つまり、骨盤の寄与が二次関数的に増加するのであれば、それは股jt屈曲角度の増加に伴い、それを制限する軟部組織の緊張が二次関数的に高まるためであろう。
もし、大腿骨の挙上に伴って骨盤が後傾しなければ、大腿骨の可動範囲が減少し、日常生活に制限が出るとともに股jtでのインピンジメントが誘発される。また例えば、股jtのスティフネスが高すぎる場合、大腿骨の挙上に伴って腰椎屈曲(骨盤後傾)が過剰に増大し、椎間板など脊柱でのストレスが増大するであろう。効率的で安全な動きのためには、腰椎と股jtそれぞれの柔軟性よりも、双方が釣り合いのとれたスティフネスを有していることが大切である。
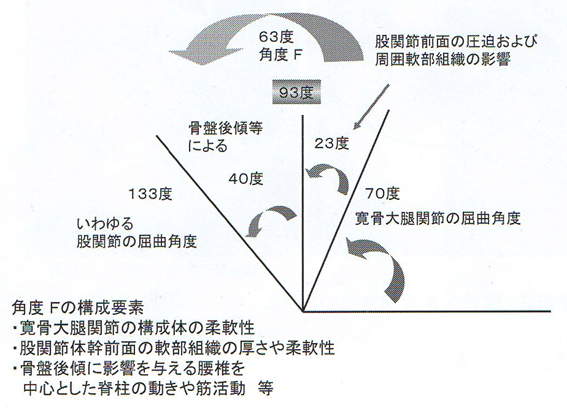
または、吉尾雅春氏は真の股関節屈曲角度は93.0±3.6度と報告している。そのうち、寛骨大腿jtの屈曲が70度で、残りの23度は股関節前面の圧迫および周囲軟部組織の影響と報告している。いわゆる股関節の屈曲角度は133度とのことだが、真の股関節屈曲以外は、骨盤後傾等によるものと報告している。
股jt疾患患者では、骨盤大腿リズムの異常が報告されている。前述のとおり、股jt屈曲運動時に骨盤後傾が減少すると、股jt前方でのインピンジメントが誘発されやすくなる。しかし、実際に大腿骨寛骨臼インピンジメント(FAI:femoroacetabular impingement)患者を対象とした背臥位での股jt屈曲運動の解析では、健常者と比べてFAI患者では骨盤後傾の増加が認められている。これは、FAI患者がインピンジメントを避ける代償的な動きをしていることを意味する。しかも興味深いことに、他動運動時には健常者とFAI患者に明確な違いは認められず、自動運動時のみ骨盤後傾の増大が生じている。つまり、股jtおよび腰椎のスティフネスの相対性に健常者とFAI患者間で差があるのではなく、FAI患者は能動的にインピンジメントを回避する戦略をとっていることになる。ただし、FAI患者のすべてが代償的な運動パターンを呈するわけではなく、臨床的には股jtと脊柱のスティフネス事態に不均衡が存在していたり、また股jt屈曲運動時に骨盤後傾が生じにくく股jtにインピンジメント様の症状を生じたりする患者もいる。したがって、正常な運動パターンをよく理解し、股jtあるいは腰椎局所にストレスの集中をきたす骨盤大腿リズムの異常は改善すべきである。
大腿骨寛骨臼インピンジメント(femoroacetabular impingement:FAI)
FAIは、2003年にGanzらによって初めてその病態と臨床的意義が体系的に示され、明らかな原因疾患のない一次性股関節症の一因として注目されるようになった。FAIの概念は、臼蓋または大腿骨の形態異常により、股関節の運動時に寛骨臼と大腿骨が繰り返し衝突する事で、関節唇断裂や軟骨損傷をきたす病態とされる。
FAIには、寛骨臼側の形態異常を主体とするピンサー型(pincer type)、大腿骨頭側の形態異常を主体とするカム型(cam type)、そして両者を併せ持つ混合型(mixed type)がある。

ピンサー型のインピンジメントは臼蓋前方被覆の増加や臼蓋後捻によって生じる。単純X線画像においては、臼蓋の過剰被覆を示唆するCE角の増大が重要な所見であり、寛骨臼形成不全との鑑別に役立つ。寛骨臼後捻するX線所見としてcross over signやposterior wall signを認める。

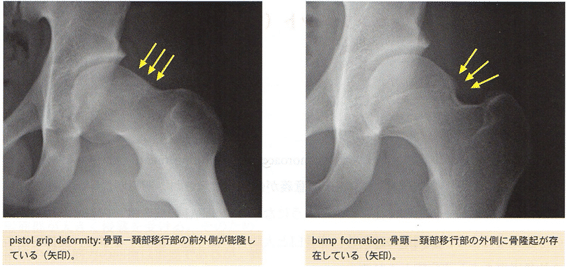
カム型のインピンジメントは、head-neck junctionの張り出しや大腿骨頭と頚部のoffset減少により生じる。単純X線所見では、α角の増大やpistol grip deformity、大腿骨頭頚部移行部の骨隆起(bump)、などが認められる。
症状としては、緩徐に発症する鼠経部痛が特徴的で、しゃがみ動作や深屈曲動作による疼痛を訴えられる例が多い。動作時の鼠経部痛や大腿部の痛みが主であるが、症状が進行するよ。夜間痛や安静時痛も伴うようになる。FAIはスポーツ傷害の側面もあり、スポーツを積極的に行っている青壮年の発症も多い。
狭義のFAIの診断については、2015年に日本股関節学会が指針を出しており、理学所見や画像所見、除外診断などについて明記されている。
詳細は変形性股関節症ガイドライン(P201~223)ご参照頂きたい。
疼痛誘発テストしては、股関節を90°屈曲し最大内転した後に内旋を強制し、疼痛を誘発させる前方インピンジメントテスト

の陽性率が高い。関節唇損傷を伴っている場合は、FABERテスト

も陽性になることが多い。ただし、これらの疼痛誘発テストは股関節病変や仙腸関節障害で陽性となる事も多いため、FAIに特異的な検査法とはいえず、それらとの鑑別が必要である。疼痛の原因が関節内にあるかどうかの判断には、キシロカインテスト(関節内へ局所麻酔薬を注入し、疼痛緩和の有無を診るテスト)が有用である。
さらに、関節外の要因として、LarsonおよびHetsroniらはAIISの突出が、FAIの原因となる事を報告している。AIISの形態は様々で、Hersroniらは、3D-CTでAIISと臼蓋縁との関係から臼蓋縁の上までのⅠ型、臼蓋縁辺縁まで突出しているⅡ型、臼蓋縁を越えて遠位に突出しているⅢ型に分類している。

引用・参考文献
日本整形外科学会 日本股関節学会監):変形性骨関節症ガイドライン2016、改訂第2版、南江堂
建内宏重:股関節~協調と分散から捉える、(株)ヒューマン・プレス、2020年
林典雄他監)、熊谷匡晃執):股関節拘縮の評価と運動療法、運動と医学の出版社、2020年対馬栄輝:変形性股関節症(OA)に対する理学療法、徒手理学療法、15(2):P 91~P 100、2015年
吉尾雅春:セラピストのための解剖学―根本から治療に携わるために必要な知識、Sportsmedicine、(有)ブックハウス・エイチディ©、No148 、2013年2・3月合併号、P4~16
この記事が気に入ったらサポートをしてみませんか?
