
膝関節疾患を担当したら、まず読むnote
こんにちは、PTのじんた(@k_jinta)です!
私は、急性期、回復期、慢性期病棟を備え、
外来患者さまやスポーツ選手も多く来院される
大阪市内の総合病院に8年勤め、
現在は、内視鏡のオペが年間1 万件を超える
市民病院の役割を担っている、中規模の病院で
働いています。
前職場は膝関節(特にACL〈前十字靭帯〉)のopeが
比較的多く行われています。
ですが、今回はACLではなく
若手セラピストが早めに担当するであろう
「変形性膝関節症(膝OA)」「TKA」を
中心に書いていきます。
また、本noteでは
膝関節の運動学や解剖学について
詳しくは書きません。
評価やアプローチを中心に書いていきます。
なぜ「膝OA」「TKA」について
書いていくのか、
以前、前院の整形外科のDr.が
おっしゃっていました。
「股関節の人工関節は満足度90% ぐらいだけど
膝の人工関節は60%ぐらいしかない」
ということは、
満足度を上げていくためには
リハビリが鍵を握ってくるということですよね。
そのためには
問題点を抽出するための評価、
それに対するアプローチ方法を
知っておく必要があります。
また、
新人の方が
初めの方に、担当する可能性が高いと
思います。
私の経験上、
他院から転院してくるTKAの方は
基本的に難渋している方がほとんどです。
(可動域が硬い、防御性収縮が強い、筋力が弱い…)
それぐらい
難しいというか
考えて介入しないとけません。
現在TKAのプロトコルでは3w以内(21日以内)
早いところでは18日程度で退院されます。
正直に話すと、
前院では3w以内に退院される方は
ほんのごく一部です。
(前院に回復期病棟がある影響かもしれませんが…)
裏を返せば、
TKAのope後スムーズにいく方が
少ないということです。
(※私の感覚ですが・・・)
前院のDr.も
よっぽどのこと(患者さんが早期退院希望など)が
ない限り回復期病棟に転棟してしっかり
リハビリしてからの退院を考えておられます。
私が担当した
TKAの症例数は多くはないですが、
恥ずかしながら
難渋する場合が多かったです。
その経験をもとに
書いていますので、
臨床で使えるアプローチを
多数ご紹介します。
実際に私も臨床で使っている
評価、アプローチです。
このnoteでは膝OAの説明、論文のレビュー、
TKAに関する知識を無料部分で、
有料部分では実際の評価方法〜治療、運動療法を紹介していきます。
このnoteを読むことで、
・膝関節疾患に対しての苦手意識が払拭されます。
・膝関節疾患の方を担当した際、
何をしたらいいかわからないがなくなります!
・可動域・疼痛の改善はもちろん、
運動療法まで知ることで、高齢者からアスリートまで
応用が可能になります。
・エビデンスを用いながら解説していますので、
自信を持ってアプローチができるようになります。
現在の価格で購入すれば、
1ヶ月で換算すると1日あたり約99円で、
缶コーヒーよりも安く手に入ります!
さらに、一度購入いただくと記事の更新やバージョンアップに追加料金は一切かからず何度もご覧になれます。
購入されずとも、無料部分だけでも有益な情報をという思いで作成しておりますので目を通していただけますと幸いです。
文字数:10000文字超え
スライド数:58枚(無料部分含む)
【更新履歴】
● 2023年5月17日 初版リリース 部数限定で1980円
● 予定販売部数到達のため値上げ 2980円
※このnoteは随時更新・バージョンアップを行いますが、購入後は追加料金は一切なく何度もご覧になれます。
※バージョンアップや需要アップ、時間経過とともに値上げしていきます。低料金で欲しい方はお早めにどうぞ!
👇ご購入様の声👇
https://t.co/AE36nDWLCx
— 川﨑友也 (@SrhrUXHz7EWEnEt) May 22, 2023
じんた先生のnote今回も購入させて頂きました!
OAの見方やリハビリの進め方も臨床活かします!!
ありがとうございました!@k_jinta
スライドがわかりやすく読みやすい!
— Masayuki (@NagataOr) May 21, 2023
明日の臨床から使えること間違いなし。
膝関節疾患を担当したら、まず読むnote|じんた@理学療法士 @k_jinta #note https://t.co/RVsXT8OVDy
OTでも膝関節疾患をかかえた患者様を担当させて頂く機会があるので、このような分かりやすくまとめられた資料はとても参考になりました!これからの臨床に活かしていきます!
— 川上 大地 (@daIchl_116) May 17, 2023
膝関節疾患を担当したら、まず読むnote|じんた@理学療法士 @k_jinta #note https://t.co/15IPzVM2Gm
変形性膝関節症とは?

変形性膝関節症(以下、膝OA)は
変形性関節症のなかで最も発症率が高いと
されています。
40歳以上の
膝OA患者数は2530万人と推定されています。
また、有症の膝OA患者は
全国で800万人を超えるとも
言われています。
膝OAの発症は年齢と強く関係しており、
女性で発症率が高いことが知られています。
要因・危険因子

膝OAの誘因となる要因は、
全身的要因、局所的要因に分類され、
これらが複合的に関与します。

また、膝OAの病態や臨床症状は
関節軟骨の変性や摩耗が第一義的要因と考えるが、
半月板や軟骨下骨、骨棘、滑膜も
従来以上に病態に関与する。
と言われています。
関節全体の構造変化を誘発し、
結果的に機能障害をきたすということです。
なぜ水が溜まるのか?

少し話が逸れるかもしれませんが、
膝に水が溜まる流れを説明します。
まず、関節軟骨の破壊が起こります。
破壊された軟骨片、骨片が関節内に浮遊し、
滑膜を刺激します。
その結果炎症が起こります。
そして炎症性に水腫が溜まります(滑液)。
滑膜自体の増成、肥厚も起こり、
関節腔が減少、関節内圧の上昇が起こることで
疼痛が出現する
といった流れになります。
ですので、
膝OAの方が膝に水が溜まるのは
容易に想像できますよね。
病院やクリニックに行って、
膝が腫れていたら
“水を抜く”という行為が
行われますが、
よく「クセになりますか?」と
患者さんから聞かれますが、
関節軟骨の破壊が起こらなければ、
水は溜まらないわけです。
ですので、
膝OAの進行を予防することが
膝に水がたまらないようにする方法
ではないかと考えています。
X線重症度分類:Kellgren & Lawrence分類

変形性膝関節症の重症度を判定するための基準には、
X線画像で評価します。
その中で最も一般的な指標はKellgren-Laurence分類です。
KL分類は主に関節軟骨の減少具合と骨棘の形成
程度によって重症度を分類します。
関節裂隙の大小によって
ⅠからⅣまで分類されており、
Ⅱ以降に該当すると変形性膝関節症と診断されます。
正確な膝OAの進行具合を評価するには
X線画像だけでは限界があり、
不十分なため、MRIを併用します。
MRIでは
軟骨、半月板、靭帯といった組織の状態のみならず、
骨髄浮腫の有無を確認できます。
膝蓋下脂肪体
膝関節疾患を診る上で外せない
組織です。
これに関しては
吉澤先生、北山先生のツイートがわかりやすいので
そちらを載せておきます。
痛みを拾いやすい組織で
あることは間違いないです。
-膝蓋下脂肪体-
— 吉澤 遼馬/膝オタク (@Knee_geek) September 14, 2022
膝関節では誰もが一度は通る
そんな組織かもしれない...
〝膝蓋下脂肪体〟#膝オタ評価#膝オタ解剖学#膝オタ生理学 pic.twitter.com/KWLq30OJvS
膝蓋下脂肪体は大腿骨・脛骨・膝蓋骨の間に存在していると考えられています。
— 北山佳樹@エコーと足部が大好き (@PtGekikara) April 24, 2023
ですが、膝蓋骨の内外側にも存在していると述べられており、膝蓋大腿関節の摩擦の軽減や衝撃吸収、軟骨の保護などの役割もあるのではないかと考えられます。 pic.twitter.com/o2Kxud4Yyh
IFPの機能については
①膝関節の内圧調整
②膝蓋大腿関節の接触圧の確保
③膝蓋大腿関節の接触面積の確保
④下腿の内旋保持
⑤膝蓋骨の外側位保持
上記が考えられています。
TKAについて
膝OAに対する治療法は
保存療法、手術療法があります。
今回は手術療法の中でも
TKA(Total Knee Arthroplasty)について
詳しく書いていきます。
インプラント
TKAの患者さんを担当する上で
インプラント別のリハポイントを
さらっとまとめました。
おそらく3タイプの
どれかだと思いますので
ここではその3タイプについて書いていきます。
あと2タイプあるのですが、
僕自身担当したことがないので
割愛します。
詳しく知りたい方は
こちらのブログをおすすめします
かなり見やすくまとまっていますし、
わかりやすいです
僕もこちらのブログで勉強させていただいています。
PS型

PSとはPosterior-Stabilized の略で、
後方の安定化したタイプということです。
PS型はACL、PCLともに切除します。
そのため、
術前の靭帯(ACL・PCL)状態の影響を受けないので
再現性の高い運動パターン(人工的なrollback)を獲得できます。
あとで書きますが、
前院での割合は一番多い印象でした。
CR型

CRとはCruciate – Retainingの略で、
Cruciate:十字、Retaining:保存
ですので、PCLは温存されます。
後方安定性および生理的な膝の動きの再現を
目的にしています。
CS型

CSとはCruciate Substitutingの略で、
十字の代理という意味です。
PCLは切除 or 温存の選択が可能です。
インプラント割合別

前述しましたが
前院ではPS型が一番多く
その次にCR型、CS型の順でした。
屈曲角度に関しては、
PS型が良い印象があります。
アプローチ方法
大きく分けて内側、外側の2種類に分けられ
そのうち内側系は3種類のアプローチ方法が
あります。

内側系アプローチ
Medial Parapatellar Approach
(メディアルパラパテラアプローチ)
Midvastus Approach
(ミッドバスタスアプローチ)
Subvastus Approach
(サブバスタスアプローチ)
外側系アプローチ
Lateral Parapatellar Approach
(ラテラルパラパテラアプローチ)
基本的に
内側アプローチがほとんどです。
なぜかというと
日本においては外側型の膝OAは
膝OA全体の1〜2%程度と言われているため
必然的に外側アプローチの数は少なくなります。
どういうアプローチがあるのかを
知っておくことが非常に重要で
Dr.との会話がスムーズになるはずです。
ここからは
ひとつずつ説明していきます。
Medial Parapatellar Approach
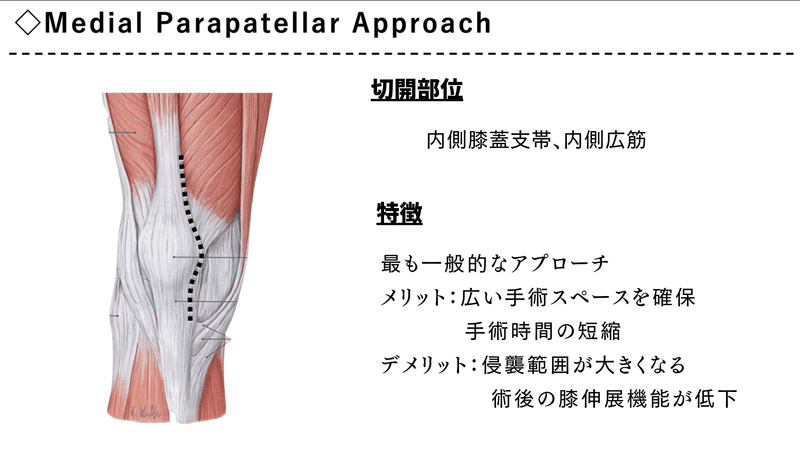
最も一般的なアプローチ方法です。
前院でも多く、
この後説明する
Midvastus Approachの
どちらかの場合がほとんどでした。
リハビリに影響があるとすれば、
侵襲の範囲が大きく、
内側広筋を切開するので
術後の膝伸展機能の低下が起こります。
術侵襲が大きいということは
それだけ機能回復に時間がかかってしまいます。
また、炎症も期間も長く続く印象があります。
Midvastus Approach
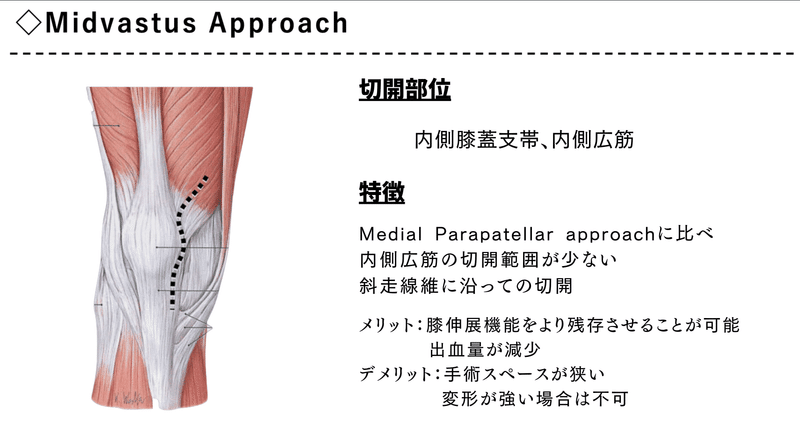
このアプローチ方法も
前院では多い印象です。
Medial Parapatellar Approachに比べ
切開範囲が少ないです。
そのため、
膝伸展機能をより残存させることが可能です。
また、
midvastus approachが parapatellar approachに比較し、
平行棒、T 字杖、階段とすべての歩行時期において
有意に獲得時期が短かった
との報告もあります。
ただ、膝OAの患者さん全員に適応ではなく、
変形が強い場合(膝屈曲80°未満)は、
この術式は向きません。
Subvastus Approach

私はこのアプローチ方法の
患者さんを担当したことはありません。
内側広筋を切開しないので
膝伸展機能が残存しやすいです。
ただ、手術スペースが狭く、
手術の難易度は上がりますし、
インプラントのアライメント不良を
起こしやすい術式でもあります。
正直、
どのアプローチ方法がいいかは
Dr.の判断になると思います・・・。
Lateral Parapatellar Approach

この術式の患者さんも
担当したことはありませんが、
Medial Parapatellar Approachの
外側バージョンの様なイメージです。
外側から切開することで、
神経や血管の損傷リスクが低いです。
上記で説明したアプローチ方法は
皮切から判断することは不可能です。
なぜか、
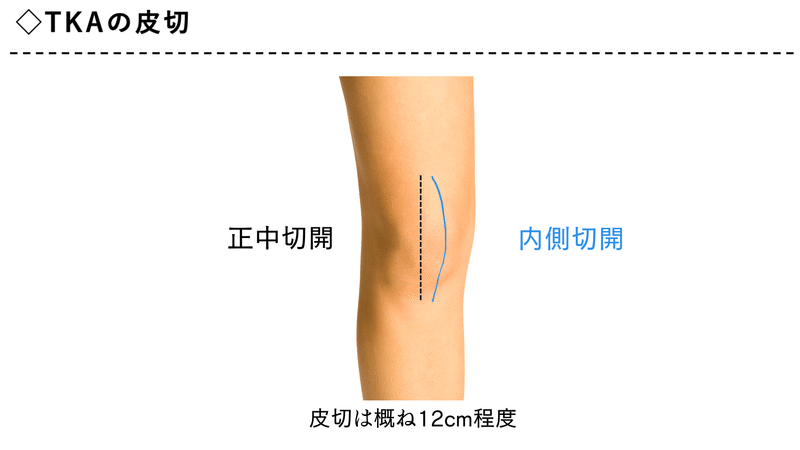
外観の皮切位置は、
あくまで皮膚と皮下の脂肪を
切り開いていくためのものだからです。
外側アプローチの場合は
正中切開が基本みたいです。
内側型の膝OAに対しては
やや内側での弧状皮切が多く、
膝を地面につくことや、膝立などの動作が多いことが
理由として挙げられます。
一般的なTKAの皮切の長さは概ね12cm、
MISは8cm程度となっています。
手術後の後悔
noteをご覧いただき誠にありがとうございます!日頃より皆様のご支援があるおかげでnoteを楽しくご提供させていただいています。この内容が多くの方の元でお役に立てることを願っています。noteの売上げは皆様に還元するように利用していきますので宜しくお願いします!

