意思決定について考える, ACP について
治療(CHIRYO) 2023年12月号 特集 「看取りについて考える」の中の,意思決定について考える, ACP についての項目を執筆させていただきました.
Ⅰ:ACPの定義と歴史
1:ACPが生まれるまで
1960年代頃より、医療が発展し心肺蘇生法(以下、CPR)の発達や人工呼吸器の普及によって、病院で死を迎える際にはCPRが行われるようになった。しかし、同時期より行き過ぎた延命治療が疑問視されるようになり、意思表示が難しい状態になっても患者の意向を尊重する機運が高まり、1991年には米国で「患者の自己決定権法」が制定された。それに伴って、事前指示書(Advance Directive:以下、AD)が注目されるようになった。ADとは、患者や健常な人が、将来に判断能力を失った際に行われる医療行為に対する意向を前もって意思表示(リビング・ウィル)したり、代理決定者の指名をするための文書である。ちなみに、臨床で使用される“DNAR(Do Not Attempt Resuscitation)”とは、癌の末期などで心停止ないし呼吸停止した際に心肺蘇生を行わないという特別な指示であり、これもADの概念に包含される。
2:SUPPORT研究
ADに関する研究として代表的なものにSUPPORT研究がある1)。SUPPORT研究は約9,000人の患者を対象として、ADを含む複合的な介入を行った、クラスターランダム化比較試験である。評価項目はDNAR取得から死亡までの日数、DNARについての合致率、望ましくない状態(集中治療室への入院など)の日数、疼痛、医療コスト、患者・家族満足度などが設定されたが、全ての項目に有意差を認めなかった。SUPPORT研究は看護介入を主とした研究であったが、医師の行動変容が促されていない、家族を十分に巻き込めていないなど、ADに対する課題が明らかとなる結果であった。また、この研究では患者・家族との価値観の共有といった介入は含まれていたが、それらの頻度や実際にそれらのプロセスをどの程度医療・ケアに反映していたかはわからないという限界もあった。そして、そもそもADを作成したとしても将来の状況を予想すること自体が困難なため、ADのみでは不十分とも考えられた。これらの結果を受けSUPPORTの研究者が「ADを含めた包括的なコミュニケーションのプロセスが重要」と唱え、アドバンス・ケア・プランニング(以下、ACP)という概念が出来上がった。
3:ACPの定義
ACPの定義はあらゆる学会が定義・説明を公表している。また、2017年にSundoreらがデルファイ法を用いてACPの定義を作成し2)、2022年には宮下らが修正デルファイ法を用いたコンセンサス研究によって、日本版ACPの定義を発表した3)。その定義を引用すると, ACPとは「必要に応じて信頼関係のある医療・ケアチーム等の支援を受けながら、本人が現在の健康状態や今後の生き方、さらには今後受けたい医療・ケアについて考え(将来の心づもりをして)、家族等と話し合うこと」とされている。いずれの定義にも共通しているのは「本人を主体として,家族等の信頼できる人や医療・ケアチームが一緒に,将来の治療やケアについて話し合っていくプロセスを指す」という点である。
4:誤用されるACP
「既にACPしています。」というACPの誤用も未だに目立つ。ACPとはプロセスそのものを指すため「ACPをする」という表現自体が誤りである。そして、ACPの主語は本人であり、決して医療者ではない。ACPはそもそも本人が主役に行われる自発的なプロセスであるべきで、医療者主導で行われるべきではない。医療者の役割は日頃からのコミュニケーションのなかで価値観を把握し、本人が必要と感じた際に本人が家族等と話せる場を設け、適切な支援を行うことである。
5:「狭義のACP」と「広義のACP」
ACPが生まれた当初の定義は本人が意思表示できなくなった時に備えて、あらかじめ(Advance)将来の治療やケアについて話し合っておくプロセスであった。これはいわゆる「狭義のACP」と呼ばれている。狭義のACPは最終的に事前指示を取得することを目的として捉えているものもいる。その後、ACPの意味は拡張し、本人が意思表示できる・できないに関わらず、本人の意向に沿って、家族なども納得できるような選択をできるよう支援するプロセスをACPと捉えるようになってきている。こちらはいわゆる「広義のACP」と呼ばれている。しかし、広義のACPは1つ1つの決定の場面を切り取ると、それは共同意思決定(Shared decision making:SDM)に他ならず、わざわざACPと呼ぶかに関しては議論があるところである。このように「ACP」という語が拡大解釈されるようになってきたため、ACPに関する議論をする際には「狭義のACP」と「広義のACP」を区別して議論する必要がある。
Ⅱ:再考されるACP
1:ACPに関する研究
ACPに関する研究でわかってきたメリットとしては、患者の自己コントロール感が高まること、代理決定者-医師間のコミュニケーションが改善すること、患者の意向が尊重されたケアが実践され患者と家族の満足度が向上することなどが報告されている。一方で、患者の意向に合致したケアや患者のQOLの向上といった長期的なアウトカムでは有意差がなかったという報告も多い。
2:Morrison論文による問題提起
2020、2021年にMorrisonらは「ACPは本質的には理屈が通るが、望むような効果がないことをエビデンスが示唆している。多くの医療者は,必要な意思決定のかなり前に患者との会話を促進しても、期待通りにその後のケアが改善されなかったことに失望しているだろう」という趣旨の論文を立て続けに発表した4)5)。そして「ACPが良い終末期医療に不可欠であるという信念を奨励することは、それ以外の臨床ケアの機会を損なうことになるかもしれない」とも述べている。緩和ケアのオピニオンリーダーによる、今までの取り組みを否定するかのような言説に多くの論考が巻き起こった。一方でMorrisonは価値観や目標についての話し合いは重要とも主張している6)。その上で、医療者を訓練し、実際に決断を下さなければならないときに、患者と家族が質の高い話し合いに参加できるように準備することに焦点を当てた新しい研究が必要としているのである。
Ⅲ:これからのACP
1:ACPの限界
ACPの難しさに将来の予測不可能性があり、話し合うことによって無危害の原則が守られないこともあるかもしれない。「その時になってみないとわからない。」ということは往々にしてあり得る。そして、私たち人間は揺れ動く存在である。「本人の意志」というものは明日には覆っている可能性がある。そして、私たち人間は社会的存在でもある。自ら決定したと思っていても、その決定はどこかで家族等の周囲の存在に影響されているはずである。早すぎる段階で将来の医療・ケアを話し合ってもその時の状況によって意志が変わることは当然である。「早期からACPが大事」というが、話し合いの場を設けようとしているとき、主語が入れ替わっていないか注意が必要である。
2:ACPの展望
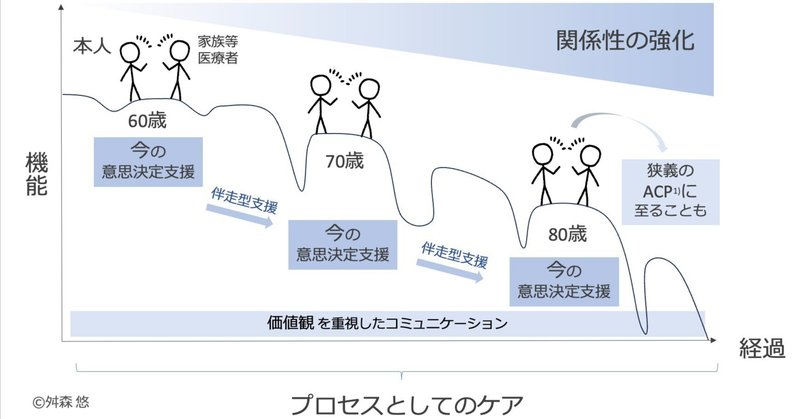
先のことなどわからないのであれば、視点を明日から今へ移してみるのはどうか。そして、明日の絶望の話をするのではなく、今の希望から話し合ってみることを提案したい。どう死にたいかということは、どう生きたいかということである。外来で元気なうちから、誕生日を迎えた時にでも、本人がどういった時に幸せを感じるのか尋ねてみても良いだろう。入退院をしたタイミングでも、その方が生きてきた人生を共に振り返り、今の健康観などを尋ねてみる。べつに答えを出すことが目的ではなく、共に迷うだけでも良いだろう。こうして患者と伴走し今の意思決定支援(in-the-moment decision making)を繰り返していくこと自体が、価値観の把握・関係性の強化につながり、そういった継続的な支援のプロセス自体がケアとなっていくだろう(図1)。そのプロセスの中で築かれた関係性や把握された本人の価値観が、そのときどきの「今の意思決定支援」に役立つかもしれず、予期せずに狭義のACPとなることもあるかもしれない。ACPに未だ正解はなく、多くの議論が巻き起こっている。しかしそれは、ACPが最期までその人らしく生きる上で重要であると実体験から知っている医療者が多くいることの裏返しなのかもしれない。
<ポイント>
・ACPは広く認知され、「狭義のACP」から「広義のACP」へと解釈も拡大している。
・Morrison論文によりACPを再考する機運は加速し、今まさに多くの論考・研究がなされている。
・今ある希望に目を向けて、患者と伴走し「今の意思決定支援(in-the-moment decision making)」を繰り返していくこと自体が、価値観の把握・関係性の強化につながり、そういった継続的な支援のプロセス自体がケアとなりうる。
<図1>
舛森 悠, 川口篤也. 意思決定について考える, ACP について. 治療(CHIRYO) . 2023; 12.

本記事の内容、テキスト、画像等の無断転載・無断使用を固く禁じます。
引用いただく場合には,そのことを明記するようよろしくお願いいたします.
●参考文献:
1)Alfred F. Connors Jr, Neal V. Dawson, Norman A. Desbiens, et al. A controlled trial to improve care for seriously ill hospitalized patients. The study to understand prognoses and preferences for outcomes and risks of treatments (SUPPORT). The SUPPORT Principal Investigators. JAMA. 1995 Nov;274(20):1591-8.
2)Rebecca L Sudore , Hillary D Lum , John J You, et al. Defining Advance Care Planning for Adults: A Consensus Definition From a Multidisciplinary Delphi Panel. J Pain Symptom Manage. 2017 May;53(5):821-832.
3)Jun Miyashita , Sayaka Shimizu , Ryuto Shiraishi, et al. Culturally Adapted Consensus Definition and Action Guideline: Japan's Advance Care Planning. J Pain Symptom Manage. 2022 Dec;64(6):602-613.
4)R Sean Morrison. Advance Directives/Care Planning: Clear, Simple, and Wrong. J Palliat Med. 2020 Jul;23(7):878-879.
5)R Sean Morrison, Diane E Meier, Robert M Arnold. What's Wrong With Advance Care Planning? JAMA. 2021 Oct 26;326(16):1575-1576.
6)Vyjeyanthi S Periyakoil, Charles F von Gunten , Robert Arnold, et al. Caught in a Loop with Advance Care Planning and Advance Directives: How to Move Forward? J Palliat Med. 2022 Mar;25(3):355-360.
<特集の目次>
■看取りのための臨床スキル
終末期の患者にかかわる際の考え方(宇井睦人)
終末期の輸液管理,薬物療法のコツ(引野雅子)
在宅看取りの際に重視すべきポイント(石川美緒)
■意思決定について考える
ACP について(舛森 悠,川口篤也)
「意思決定支援」の手前で(足立大樹)
■看取りの諸相
看取りを考えた先の考えない看取り(名郷直樹)
看取りを現象学から考える(孫 大輔)
生き方をつかむ ─関係のなかで変わる生の在り様─(上田仁美)
■死生学の視点から
死生学とスピリチュアリティ(島薗 進)
良い死とは何か ─段階理論からスクリプト理論へ─(堀江宗正)
医療面接を超えて ─一人として話を聴く─(葛西賢太)
部屋の中の象? ─看取りの場における医療者の悲嘆─(鷹田佳典)
■死生学の実践
臨床宗教師として看取りにかかわる(井川裕覚)
医療機関で行うグリーフケアの実践(細田 亮)
「死」と「喪失」を共に受けとめ,助け合うコミュニティをつくる(竹之内裕文)
<連 載>
1問1答! 在宅報酬必須知識(11)
訪問看護指示と指示日(永井康徳)
えびさんぽ(24)
ランドマークスタディで振り返る2023年(青島周一)
─ ランドマークスタディと路地裏エビデンス
─ 臨床での使い方
▼Amazon購入リンク
https://amzn.to/3TdjxiG
この記事が気に入ったらサポートをしてみませんか?
