プロフィール
以前かいたプロフィールの興味関心や問題意識も変わってきたので、プロフィールを更新することにしました。過去のプロフィールは別記事として残しておきます。
簡単な自己紹介と経歴
医療政策、公共政策、コミュニティデザイン、持続可能な社会デザイン、健康/幸福の社会的決定要因、死生観に関心のある救急医
医師としては、初期研修ののち救急医、集中治療医としての研修を行い、それぞれ専門医を取得しています。この過程で、管理職、訪問診療、病棟診療も経験しました。
その後、以下で説明するような関心分野のため、
一旦臨床を離れ、公共政策の大学院修士課程を経て、現在はイギリスの公衆衛生大学院へ留学中です。
今後については、記事の最後のほうに書きたいと思います。
興味関心/問題意識
①健康/幸福の社会的決定要因へ政策レベルまで含めて根本からアプローチしたい
②死や喪失について個人で抱え込まず、社会で共有して考えられる社会にしたい
③持続困難な医療制度/ヘルスケアシステムと不透明な医療業界を、持続可能で明瞭で国民/住民と専門家が共同管理できるものにしたい
④日本社会/制度も持続可能なものにしたい
⑤主体的な参加型民主主義を実現するため、地域共同体/コミュニティレベルでの活動と公的/政治行政レベルでの活動の断絶をつなぎたい
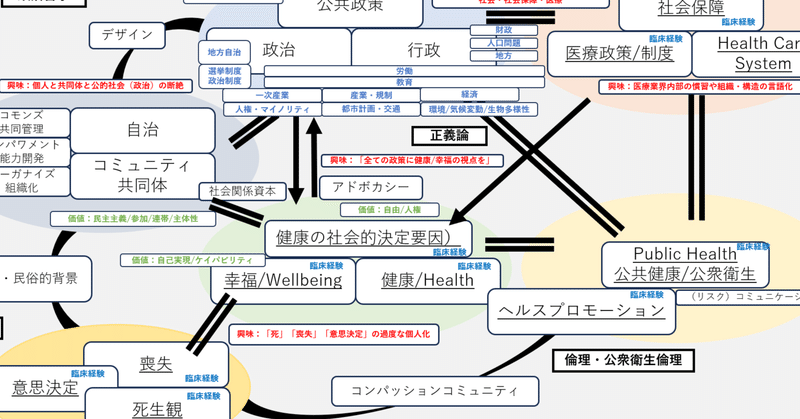
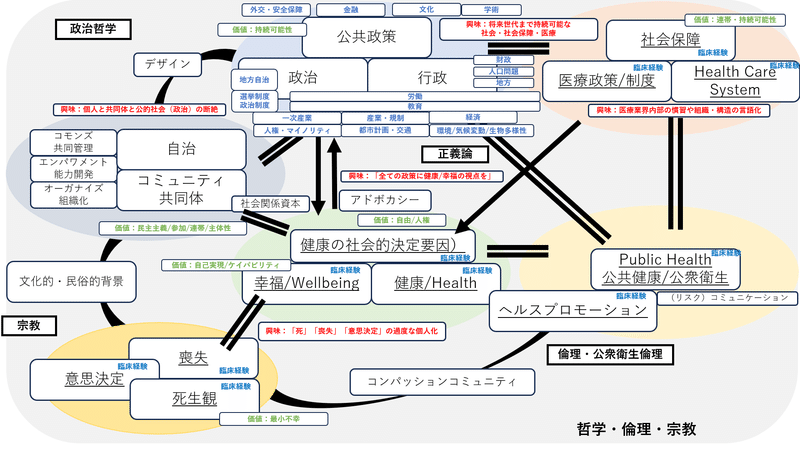
それぞれ別々の分野にみえますが、以下の図のようにつながっています。そして、自分自身の医師・救急医としての経験とも関係しています。関連する興味のあるキーワードも載せています。
その他のキーワード
静岡、東京、東北-青森県-八戸、千葉県-南房総
ガーナ、イギリス:バーミンガム
救急、集中治療、地域医療、漢方
公共政策、社会政策、社会保障、医療政策、人口問題、都市計画、生物多様性、気候変動、公衆衛生、健康の社会的決定要因、社会学、死生観/死生学
バドミントン
生き物全般、飼育栽培観察、植物、古生物
読書(生物、医療/医学、歴史、哲学、政治、地方、まちづくり など)
以下、詳細(長文です)
健康の社会的決定要因と政策
①健康/幸福の社会的決定要因へ政策レベルまで含めて根本からアプローチしたい
②死や喪失について個人で抱え込まず、社会で共有して考えられる社会にしたい
(関連する過去の投稿)
①と②は関係するのでまとめます。
これらはどちらも医師としての経験が背景にあり、原点でもあります。
まず仮の患者さんを提示します。研修医、救急医の僕のモヤモヤを感じていただければ幸いです。
(患者1)
高齢の夫と二人暮らしの高齢女性。認知機能は低下してきていたが、夫が少し介護することでなんとか生活はできていた。ある冬の日、女性は軽度の脳梗塞を起こし自分では動けなくなった。夫は寝室まで運んで寝かせようとしたが、うまく運ぶことができず、廊下に女性を寝かせ、そこで介護を続けることとした。介護申請はしていなかった。朝になったところ女性は室温の低い廊下で低体温症となり意識障害を起こし、救急車で病院へ搬送された。
(患者2)
肺気腫のある独居の高齢男性。定年退職後も生計をたてるために工事現場などで仕事をしていたが肺気腫が悪化し、咳や呼吸困難が強いため職を失った。生活保護を申請しようとしたがかつて家族と縁を切った事情が障壁となり、申請を断念した。病院受診のための費用も賄えず、呼吸困難となったときに随時救急外来を受診するが、金銭的理由から処方や入院は希望せず帰宅し、病状はどんどん悪化していった。
(患者3)
運転代行業で働く中年男性。突然の胸痛のため救急外来を受診し、心筋梗塞として入院し治療を受けた。大きな問題はなく退院できたが、病院外来が行われている平日日中は仕事の関係で受診することができず、日当払いで仕事をするため厳しい経済状況から仕事を休むこともできなかった。また職場の付き合いで喫煙も継続し、健康のため野菜をとろうと意識したがカップラーメンに刻んだキャベツやもやしをいれるのが精いっぱいだった。このような生活のなかで心筋梗塞の再発と心不全を繰り返した。
(患者4)
東南アジアから特定技能実習生として日本にきていたレズビアンの若年女性。周囲となじめなかったことや、仕事のストレスなどから自殺を図り、救急搬送された。一命はとりとめたが回復の見込みは低かった。治療にかかる費用負担だけではなく、本人を母国へ搬送する費用も、家族が面会のために日本へ渡航する費用も捻出する目途が立たなかった。
研修医や救急科医として臨床をしていると、いろんな患者さんを診ます。
特にER型といって、直接来院のひともみるような救急外来では「患者さんにとっては大変」なこと全般が相談され、
「駆け込み寺」「セーフティーネット」のような役割も担っています。
その中で、上記のように
本人のせいではない、貧困。生活背景の差。国籍の差。
知っていれば助かったはずの制度利用を知らなかったこと。知らされていないこと。
それによって健康を害し、不幸な気持ちを味わい、死に至るひとをたくさんみました。
「こんな社会でいいはずがない」と思うようになりました。
いくつかの先輩方や本との出会いの中で、この問題は「健康の社会的決定要因」という言葉で表現されることを知り、家庭医療/総合診療や公衆衛生に興味を持ちました。
しかし、健康の社会的決定要因について公衆衛生の研究/知見や、現場での実践を知れば知るほど、違和感や物足りなさが強まっていきました。
なぜなら
・現場でのミクロレベルの対応:つまり「健康の社会決定要因」の”対症療法””下流での対応”にとどまっていること
(※実際、健康の社会的決定要因や健康格差についての書籍は最近多く出版されるようになってきているが、その内容の多くは「診療にSDHの視点を導入しよう」「SDHを意識した地域活動」のような内容が主体で、それ自体に罪はないものの、マクロ政策については概念的な触れ方に留まっているものがほとんどである※)
・研究や地域などでの活動と、政策/政治とに乖離があること。
(※仮にマクロ政策についてある程度の知見があったとしても、実際に対立を伴いうる「時事」について研究者やSDHへ関心をもつ医療者が発信することが少ないし、あってもあまり有力ではない。科学を背景にした医療関係者がいう「EBPM」はあまりに理想的すぎて政策決定の実際とは乖離しており無力である※)
・健康主義に陥りがちであること。
(※「健康づくり」や「寝たきり予防」「健康啓蒙活動」に終始する活動も多い※)
これらの問題意識が背景になって
・マクロレベル=政策レベルの実践のため、そして健康以外の価値観と土俵のために公共政策
・「健康主義」の鏡面としての「死」や「喪失」
へ興味をもつようになりました。
つまり、これが公共政策に関心がつながる1点目で、
「健康の社会的決定要因に根本的に取り組もうと思ったら、政策全般を横断的に考え、動いていかなければならないから」です。
死と社会
「死」については、「健康の社会的決定要因」だけではなくて、直接的に医師としての経験も背景にあります。
救急医をやっているといろんな死と接します。
訪問診療に関わらせてもらったことも影響しています。
「充実した死」「満足した死」があったり、死だけではなくて死に向かう過程/生きている過程があったり、
周りの家族や友人の思いもあったり、
そう簡単に”本人の意思”が決まるようなものではなかったり、
そういったことも「死」も大切なものとして考えたい理由です。
医療制度の持続可能性
③持続困難な医療制度/ヘルスケアシステムと不透明な医療業界を、持続可能で明瞭で国民/住民と専門家が共同管理できるものにしたい
④日本社会/制度も持続可能なものにしたい
③と④もセットで進めます。
少し時をさかのぼって、学生時代です。
医学部6年生の地域医療実習で、神奈川の診療所へいきました。
初めて訪問診療に同行したときに、移動の車内で上級医が様々なことをプレゼンテーションしてくれました。
もちろん診療所のこと、家庭医療のこと、訪問診療のことなどもありましたが、その中で、「今後の日本の社会保障のこと」「人口の将来推計のこと」「医療費のこと」などもありました。
たぶん大学の授業でもそういった話はあったはずなのですが、このとき初めて医療制度と財政の課題を認識しました。
卒業して医師になり、臨床をするようになると「いまの医療提供をこの先も続けていけるように環境を整備しないといけない」と思うようになりました。
どういうことかというと、
いまは100%とはいわないまでも9割以上は「現場で、患者自身がよいと思い、かつ医療者も最善と思った医療行為を提供できる」わけです。
これが、将来財政が厳しくなって、
「必要だけど日本の財政ではカバーされていない○○治療は保険診療で提供できない」
「75歳以上は○○の治療は受けさせない」
「寝たきりなら一律で治療的行為は受けられない」
「○○の保険に入っている高所得者にはAという治療ができるけど、入っていない低所得者にはできない」
というあまりにも個別性が置き去りにされた乱暴な議論に基づいた制度や状態にはしたくない、という意味です。
そうなったら、現場の人間は日々の診療に不全感や倫理的な葛藤をいま以上に感じ、医師という仕事は事務的な役所的な仕事になってしまうでしょう。(※そのほうが一律でむしろ葛藤から解放されるという方もいるかもしれませんが、それは医師や医療専門職とは別の何者かになっていると思います。第一線者は本質的に個別性、複雑性、不確実性と向き合うものかと。)
そして翻って、政治や医療政策に関心をもってみてみると、
現場の複雑さ、緻密さ、個別性、そして制度の歴史的経緯を知らない者による粗雑な「医療費削減論」が目立ち、
かといって、医療者自身から具体的で建設的な改革案が積極的に提案されるわけではなく、
そうこうするうちに、どんどん制度と財政は悪化し、限界があらわれてきているのです。
さらに医療政策の改善にどのような潜在的な案があるのか勉強すると、
医療政策研究者や公衆衛生専門家はよさそうな案をもっているのですが、
それがどういうわけか政治、政策、実践の場には落とし込まれていません。これも健康の社会的決定要因と同じ構造です。(研究と政策の乖離)
医療制度、社会保障制度、財政、人口、政治…
この「医療の持続性」という観点が公共政策につながる2点目の理由です。
このように、公共政策を学ぶ2つの理由から、政策研究大学院大学:GRIPSに入学して、広く政策全般を学びました。
いまを生きるひとも、将来100年先の孫ひ孫の世代も、自己実現できる社会を目指す
GRIPSで学ぶ中で、当然ですが
「健康以外の価値」
「それぞれの分野の理屈や土俵や価値があること」
「社会や政治の中での”正義”は様々ある」
ことを改めて学びました。
一方で、先にも述べたように「健康の社会的決定要因と社会」「医療と社会」のように、それぞれの分野は異なるだけではなく、つながっているということが正しかったことも再認識できました。
人口問題も、経済も、財政も、社会保障も、そして国家そのものも安定し持続可能とならなければ、
どんなにそれが人権や健康などのために大切であったとしても、将来にわたった活動とはならない、ということです。各分野がそれぞれ必要で、互いに支えあっているわけです。
その点、
「健康や命のためだから、しっかり予算を割くべきだ」とか
「健康格差が不正義だ。だからここを手当をすべきだ」とか
「土建や国防のようなことに予算を割くべきではない」とか
そういう形で”健康や医療を優先し大事”にするのは、
健康主義や平等主義が前提となりすぎているし、「ステークホルダーが主張してぶつかり合うことが”よいこと”」という前提に立ちすぎていると思うようになりました。
いままでのような「ステークホルダーや利益間の調整」という既存の枠組みでは、旧態依然とした体制を前提にした微調整ばかりとなります。
僕はバブル崩壊後に産まれた世代です。
「人口問題:少子高齢化、人口減少」も「気候変動」も「日本の財政赤字」も「経済の低迷」もずっと聞いてきたし、小学生のときから習っています。もう30年近く経っています。
それが、改善するどころかむしろ小学生のときに学校で習ったのよりも悪化しています。
「失われた30年」ではありません。
「自ら失った、失わされた30年」です。
だからといって
「日本オワコン」といって海外至上主義的に移住をしたり、
「ほら政府はうまくいかない」と冷笑したり、
革命家気取りで、所得間/世代間対立をあおったり、
逆に日本礼賛的な国粋主義に走ったり。
そういうことでは問題が解決しないのもはっきりしています。
医療や社会保障のみならず、人口や経済、環境の問題など大きく社会が変わる必要がある中で、
このような個別の立場や主義主張、既存の意見調整のやり方のみを前提にした方法には限界があるのは明らかです。
医療や健康、恵まれないひとの幸福が、大事だからこそ、「健康」や「平等」から離れて、みんなが納得するところを考えなければなりません。
また、各自が自分の主張をのべて、そこに恵まれない立場の人の声を届けるためにアドボケイトして…というだけで社会がよくなると考えるのは、ミクロな主張と代議制を信頼しすぎています。
実際、そのような「意見調整」「利権調整」型の政治の中でこれまで全く変わってきていないし、
逆の極端な例としてはアイデンティティ・ポリティクスやポリティカル・コレクトネスに至り、「社会の連帯」を主張するはずの「リベラル派」への信頼を損ねることとなっています。
だからこそ、「各自のミクロな意見のぶつかり合えば、よい意見がうまれ、よい社会になる」というのではなく、「各自が大局的に目指すべき社会の価値を考え、それを相談しあえば、よい社会を目指せる」というマクロで大局的な形にしていかなければなりません。
僕は、この「健康・平等から離れた価値」で「みんなで目指すべき大局的価値」は、
「医療も社会保障も社会全体もみんなで持続可能な形を目指すこと。将来100年先、孫ひ孫の世代も自己実現できる社会を目指すこと。」だと考えています。
医療業界の不透明性
さらに、コロナ禍と政策研究大学院大学の勉強でわかったことがあります。行政からみたときに、医療業界の構造や仕組みがよくわからないだけではなく、
それどころか、医療者自身も医療業界の構造や仕組みがよくわかっていない、ということです。
コロナ禍では、搬送先選定、コロナ病棟の空床状況、その他一般救急の空床状況、救急外来の受入可能性、資源や人材の配置…これらが全くお互いにみえていませんでした。互いに「あそこはさぼっているんじゃないか」などと疑心暗鬼にもなります。
どこに空きがあって、どこが余裕がないのか。どこを支援すべきか。
これと同様に、平時の医療行政を担う県などからみても、医療業界は不透明で明文化されていない、風習や構造、組織があり、扱いづらいものとなっています。そして、これは住民/国民からみても同様です。
つまり、医局、医師会、医師のキャリア、医師の労働、医療者自身の思いや判断、変化によって受ける影響…
これらを、誰もわかっていないのです。
明文化されない非公式の組織が大きな影響力をもっている、ということと、
医療業界において自分自身に対する「質的」「構造的」な検討が不足してきたことが原因にあると思います。
これが「不透明な医療業界を明瞭にしたい」という意味です。
実践可能な処方としての「生活と地域と政治の連結」
⑤主体的な民主主義/社会参加を実現するため、地域共同体/コミュニティレベルでの活動と公的/政治行政レベルでの活動の断絶をつなぎたい
先に述べた
「みんなで大局的な議論をしていく」
「医療業界を、行政のひとにも、住民にも理解しやすく言語化していく」
ということと関連するのがこのテーマです。
そして、「生活と地域と公的社会/政治」を連続的にすることこそが、
いままで述べてきた「大仰な目標たち」を実現するために、実践できる具体的処方です。
まずなにか大局的な観点でもトップダウン型では物事は進みません。
その典型が「病院の統合再編」です。そしてこれはあらゆる分野でも同様です。
そして、いまの政治の方法が「ステークホルダー間の利益の調整」になってしまっているのも、利益関係者以外が参加しないからです。
この構造を突き崩すためにも、ボトムアップで市民、住民、国民が主体的に参加する形をつくることが必要です。
ただし、それはよくある「この問題について団体を組織して、デモをしよう。署名活動をしよう。」というようなものではありません。それでは結局「新しいステークホルダー」として名乗りをあげたに過ぎないからです。(※もちろんそれはそれで必要なことはあります。アドボケイトも同様です。「弱者の代弁」としてのアドボケイトやロビイングという方法の課題は、2つあると考えています。1つは「既存の構造の中での新しいステークホルダー」を目指すに過ぎないこと。2つ目は「主義主張にとらわれて、実利をとることが置いてきぼりになりがち」であること)
もっと生活のレベルから「自分の生活を、自分が主体的に管理している感覚」「自分の生活に関係する要素や取り巻く社会環境へ、自分が主体的に参加している感覚」を培っていくことが、最終的に大きな意味での「政治」への信頼と参加につながります。
そして、これは「民主主義」や「政治」を意識していくというよりも「オープンで誰もが誤ることを許容される対話の場」が生活の横に設置されていることが重要であると考えています。
いまは「健康の社会的決定要因」や「社会関係資本」の観点などから、似たような取組がすでに行われていますが、多くは「ミクロやメゾレベルの健康の社会的決定要因への介入」にとどまり、
「社会の将来像」「社会へつながる対話の場」などへのつながりがイメージされていることは少ないように感じ、
なんとかここをつないでいきたいと考えています。
この先
ここまで自分の関心について述べてきました。
ここからはこの関心をベースに将来についてふわっと考えていることを書きます。
学問
いままで述べたことを学問分野に落とし込むと、
すでに学んだ公共政策、公衆衛生に加え、
・死生学、宗教学(→死のところ)
・地域社会学(→コミュニティのところ)
・医療政策/社会保障政策、医療管理学、医療社会学(→医療の構造や医療制度のところ)
・都市学(→これはわかりにくいが、公共政策x公衆衛生のよい代表例だと思う)
につながると考えています。
まだ具体的には固まっていませんが、社会学の視点は全体を貫く理論的/方法論的要素だろうと感じています。例えば、臨床現場での死生観や、コミュニティにおける参加の在り方、医療の構造の分析などは社会学で貫くことができそうです。
さらに、死生学や宗教学については、自身の専門というよりは学問として知りたい、人文学の考え方や視点を学びたいという要素が強いかもしれません。
地域社会学も、どちらかというと内容を知りたい側面かもしれません。
どちらかというと自身の背景などを考えると、医療や医療関係者の行動や組織を社会科学的に分析して、それを制度や政策につなげるという部分が専門性にできるのかな、と感じています。
いずれにしても、学問の世界に身を置くことは、自分自身を客観的に批判的に評価し独りよがりにならない最善の方法であるし、とても楽しいので、今後も続けていきたいです。
活動:臨床、行政、コミュニティと政治の橋渡し
学問などなにか面倒くさいことを考えつつも、
僕は実践者でありたいと思っています。
実践という意味がこの段落です。
仕事としては、これらの興味や問題意識を裏打ちする臨床医、救急医としての仕事はできるだけ続けたいと思っています。救急、地域医療(診療所や在宅など含む)に関わり続けられれば。
また当然ですが、医系技官や公衆衛生医師(保健所や県庁など)も興味はあります。
ただし、医系技官の場合はややこの「医療制度」に仕事が限局されてしまう点がどうしても気にかかってしまいます。でも、よい経験にもなるだろうし、やりがいも持って仕事し貢献できるとも思います。
公衆衛生医師は、医系技官よりも住民に近く広く「保健」に関わるのでその点は魅力的です。なにか臨床と保健所などを併任できるといいな、と思ったり。一方で、行政経験という意味でいえば、医系技官のほうがなんとなく魅力的にみえてしまっているのも事実です。
その点、死について地域で考えたり、生活レベルとコミュニティと社会をつないで参加する社会をつくったり…ということは、臨床医と並行してできそうです。
生活レベルでは「社会参加」や「政治」は意識させず、でもそれが結果的に「新しい社会」「新しい政治」「みんなで考える公共政策」へつながるようにデザインする、その中の大事なテーマのひとつとして「死」も取り扱う。そのようなイメージです。
このように、興味に関することならば、臨床・行政・地域活動・政治・学問の肩書や立場を問わず活動していきたいです。
思考と実践のミックスはとても難しいのですが、
しっかり思索ができることを目標にしつつも、
考えるだけにならず、
しっかり適時に決断ができる現実に根付いた状態でありつつも、
脊髄反射で反応しない在り方。
これらをどのような順番で、どのようにミックスして今後動いていくかは、自分でもわからないし悩んでいます。最近は、若くしてなにかを実践してなにかを成すことがかっこいい世の中ですが、僕自身はいろんなことを経験してしっかり熟成させて、先々につながる形で成していきたいと思っています。
とはいいつつも、
自分の中に、
淡々と救急医として仕事をして、家族と住み、本を読み、生き物の世話や庭仕事をする…
そんな生活がよいな、と思いつつ、
一方で、いままで書いたようなことを気づかないふりをして通り過ぎることができない思いもあります。自分でもよくわかりません。
まとまりのない長文をお読みいただき、ありがとうございました。
この記事をきっかけにどなたかと、お互いにとってよい出会いができれば幸いです。
この記事が気に入ったらサポートをしてみませんか?
